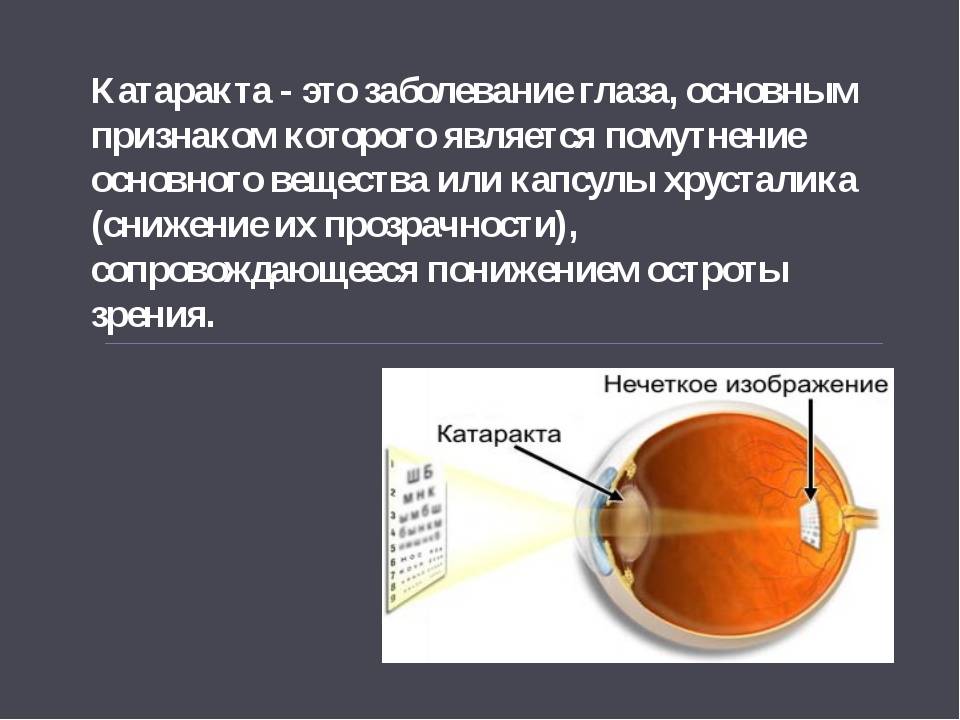
Причины возникновения
Приобретенные катаракты бывают возрастными, осложненными (связаны с болезнями глаз), обусловленными общими заболеваниями, токсическими (действие некоторых препаратов) и травматическими, возникающими вследствие действия физических, химических или термических и лучевых факторов.
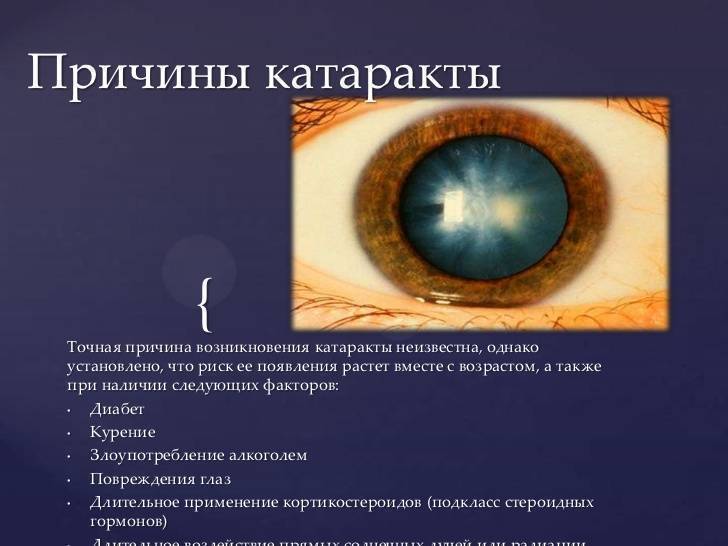
С возрастом (чаще после 50 лет), волокна хрусталика уплотняются и возможно его помутнение. Также к развитию катаракты приводят такие заболевания глаз, как рецидивирующие иридоциклиты, хориоретиниты, глаукома, дегенерация сетчатки, миопия высокой степени. При всех этих состояниях возникают дегенеративные изменения в хрусталике.
Достаточно много общих заболеваний приводят к развитию катаракты. Например, сахарный диабет, истощение вследствие голодания, инфекционные болезни (малярия, тиф). Токсическое действие на хрусталик оказывают гормональные препараты.
Травматические катаракты могут возникать при тупых и проникающих ранениях глаза. Очень часто появляется так называемое кольцо Фоссиуса (отпечаток пигментного кольца радужки, которое при адекватном лечении рассасывается). При развитии истинной катаракты зрение стойко снижается. Т.к. хрусталик способен поглощать невидимые инфракрасные лучи, возможно развитие лучевой катаракты у рабочих горячих цехов и при облучении глазницы без применения защитных средств (очки, маски).
Врожденные катаракты связаны с нарушением дифференцировки хрусталика во время эмбриогенеза и не поддаются консервативному лечению.
Классификация
Ранее всем известная классификация катаракты (начальная, незрелая, зрелая, перезрелая) с появлением новых технологий и методов лечения постепенно потеряла смысл. Дело в том, что это разделение основывалось на характере уплотнения хрусталика и возможности его извлечения из капсулы. Чем серьезнее уплотнение, тем сложнее раздробить и аспирационно удалить хрусталик.
На данный момент при лечении катаракты врачи научились извлекать хрусталик любой толщины и плотности с минимальными осложнениями для пациента. Поэтому эти стадии катаракты постепенно уходят в прошлое.
Виды катаракты по происхождению заболевания:
1) Приобретенная:
- первичная – развивается на фоне естественного старения, генетической предрасположенности, нарушения обмена веществ, денатурации белка хрусталика, как правило, в возрасте от 60 лет;
- вторичная – полученная вследствие травм, облучения, приема препаратов, как осложнение общих системных заболеваний.
2) Врожденная – это катаракта, полученная ребенком в утробе матери, изначальное нарушение формирования зрительного аппарата. Она делится на две группы:
- генетические нарушения (сахарный диабет, хондродистрофия, синдром Дауна и другие);
- неблагоприятное воздействие извне (недостаток витаминов, интоксикация, краснуха, гипоксия, резус несовместимости матери и ребенка).
В зависимости от первопричины катаракта бывает:
- Возрастная: сенильная и старческая.
- Травматическая – физическое повреждение глазного яблока.
- Лучевая – вследствие воздействия любого облучения (солнечное, рентгеновское, радиационное).
- Токсическая – как осложнение после интоксикации организма.
- Вторичная – возникновение заболевания после хирургического лечения.
- Стероидная – возникает в качестве побочного влияния стероидов на организм и обмен веществ.
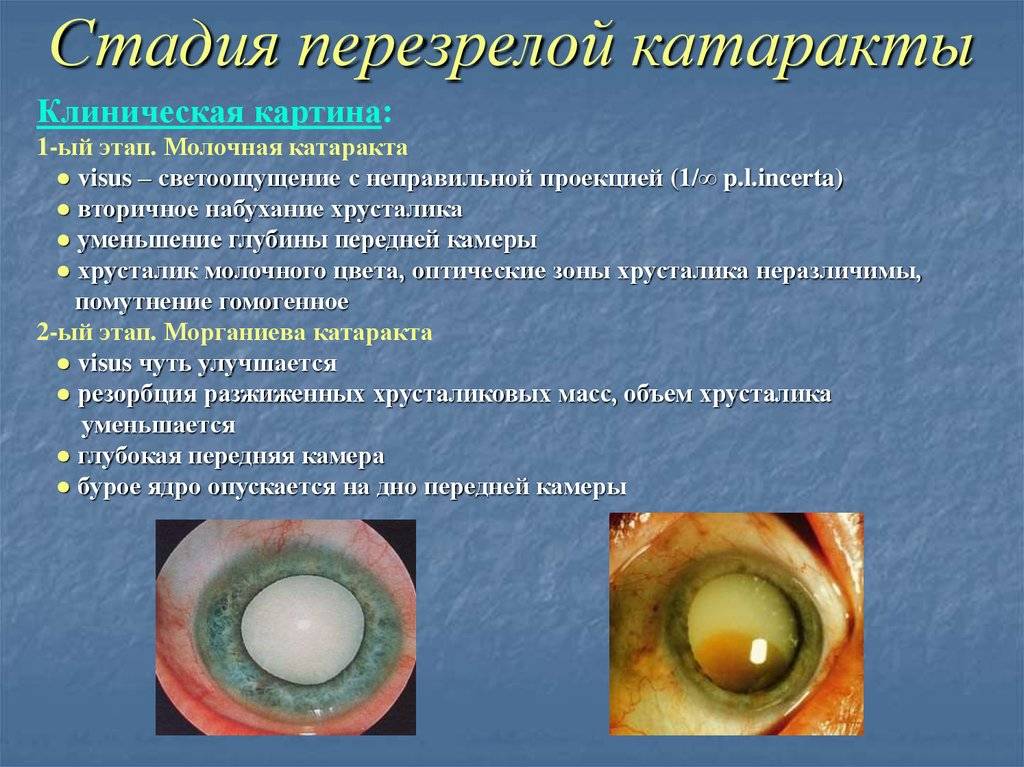
- Морганиева – это перезрелая старческая катаракта, при которой хрусталик разжижается, превращаясь в молочного цвета жидкость и бурое ядро в центре. Ядро свободно перемещается с наклоном головы или движением глазного яблока. То есть при определенном положении, когда под действием силы притяжения ядро перемещено вниз относительно поля зрения, больной способен частично видеть.
Согласно этапу и степени прогрессирования заболевания:
- Передняя капсулярная.
- Задняя капсулярная.
- Слоистая околоядерная.
- Ядерная катаракта.
- Корковая.
- Полная катаракта.
Катаракта
В большинстве случаев катаракта развивается медленно, как результат старения. Формирование катаракты происходит быстрее у лиц с травмой глаза, после лучевой и глюкокортикоидной терапии, при различных наследственных заболеваниях, при сахарном диабете.
Развитие врожденной катаракты возможно в случае, если мама во время беременности перенесла или являлась носителем различных инфекций (краснуха, герпес, цитомегаловирусная инфекция, корь, грипп и ряд других), подвергалась воздействию радиации, принимала сильнодействующие лекарства. Однако точные причины возникновения этого заболевания не выяснены до сих пор часто у детей с врожденной катарактой совершенно здоровые родители.
Катаракта может образоваться в одном или в обоих глазах. Чаще всего если только катаракта не возникла в результате травмы катаракта развивается симметрично с двух сторон. Катаракта может поражать часть хрусталика или весь хрусталик.
Основным фактором риска развития катаракты является возраст. Первые начальные помутнения в хрусталике появляются, как правило, уже после 40-50 лет. В последнее время отмечается начало в более раннем возрасте. После 65 лет у половины населения отмечается определенная степень помутнения хрусталика, хотя может не отмечаться нарушений зрения.
К другим факторам риска развития катаракты относят: сахарный диабет, наличие катаракты у членов семьи, травмы или воспалительные заболевания глаза в прошлом, глазные операции, длительное использование глюкокортикостероидов, длительное пребывание на солнце, длительное воздействие ионизирующей радиации, курение.
Распространенное в народе мнение о том, что катаракта может возникнуть от напряженной зрительной работы, такой как чтение или просмотр телевизора, является ошибкой.
В зависимости от степени поражения симптомы катаракты включают:
- двоение в глазу, если противоположный глаз закрыт;
- расплывчатость, туманность изображения, не поддающаяся очковой коррекции;
- появление близорукости;
- ощущение бликов, вспышек, особенно в ночное время;
- чувствительность к свету, особенно в ночное время;
- появление ореолов вокруг источников света;
- ухудшение цветового зрения.
При длительном отсутствии лечения возможно развитие слепоты.
Поставить диагноз может только офтальмолог. Если вы обнаружили у себя или своих близких симптомы катаракты, следует как можно скорее посетить офтальмолога.
К сожалению, лечение катаракты только хирургическое. Медикаментозное лечение лишь слегка задерживает помутнение в хрусталике. Будьте аккуратны и не попадайтесь на удочку целителей, говорящих о консервативном лечении и отказе от операции.
Лечение при катаракте складывается из медикаментозного (консервативного) и хирургического. При медикаментозном лечении назначаются витаминные капли.
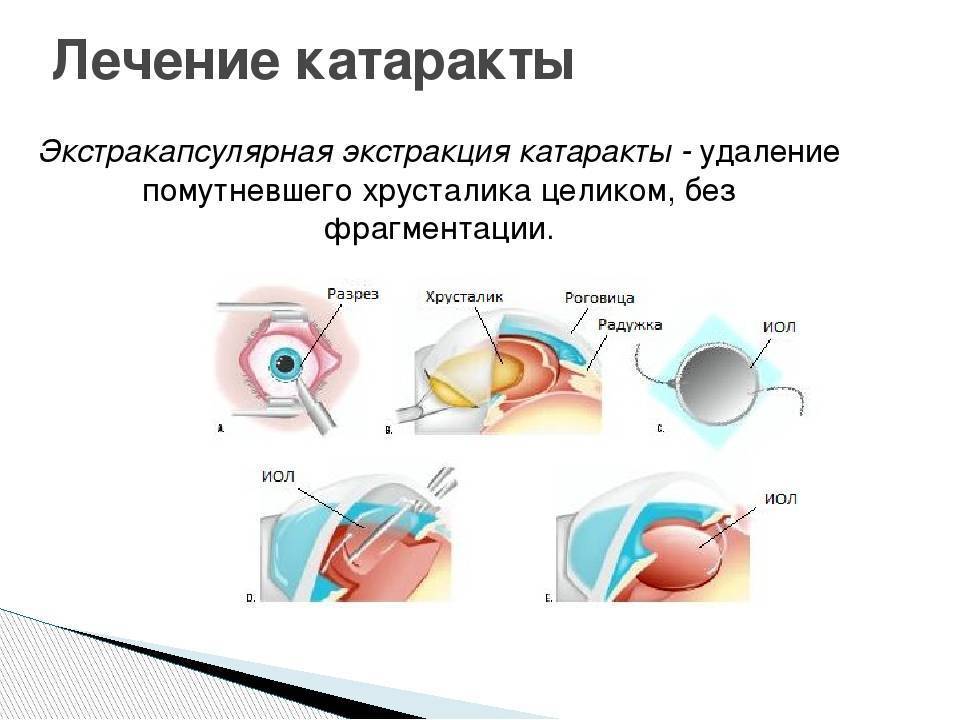
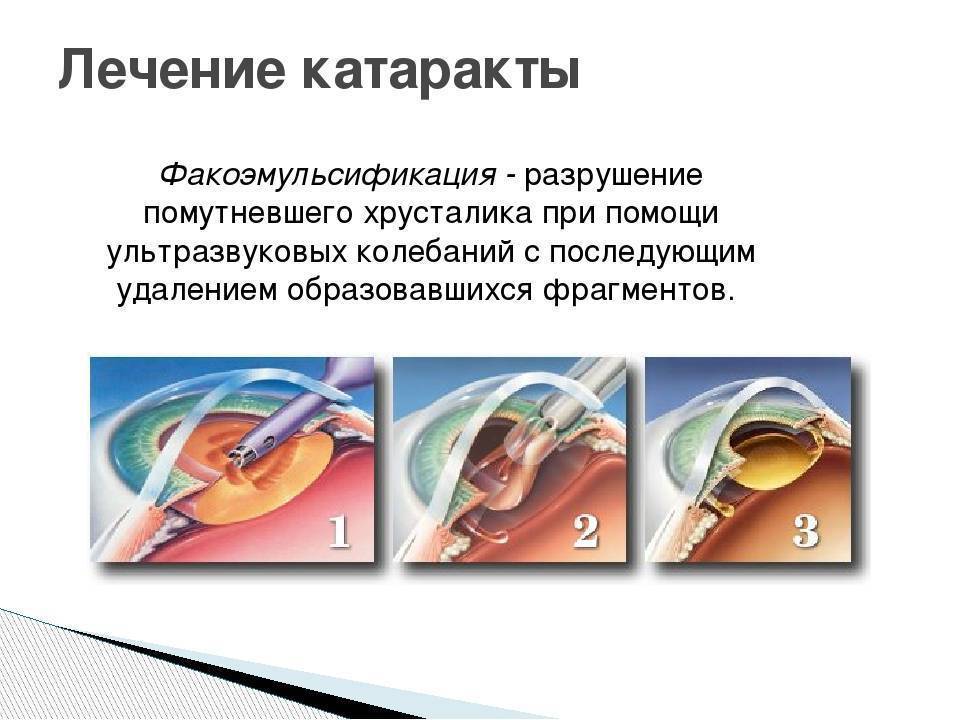
Хирургические методы лечения основаны на замене помутневшего хрусталика на искусственный. Самым современным методом во все мире считается ультразвуковая факоэмульсификация катаракты. Эта операция стала во всем мире уже весьма заурядной и проводится в амбулаторных условиях под местной анестезией.
Улучшение зрения наблюдается у 95% больных. В ходе операции хирург заменяет хрусталик с развившейся катарактой на пластиковый или силиконовый. Раньше хрусталик удаляли вместе с капсулой. В настоящее время практикуется экстракапсулярная экстракция катаракты.
Это означает, что капсула хрусталика остается на месте, а в нее помещают новый хрусталик.
Ранняя диагностика очень важна. Обследование у офтальмолога рекомендуется проходить каждые 2-4 года всем лицам до 65 лет и каждые 1-2 года лицам старше 65 лет.
К сожалению, универсальных средств для профилактики и медикаментозного лечения катаракты нет. Считается, что отказ от курения и сбалансированная диета способны снизить риск возникновения катаракты.
Лечение катаракты
На первом этапе развития назначаются капли: витафакол, вицеин, офтан-катахром, другие препараты, содержащие витамины В 2, С, РР, аминокислоты и антиоксиданты. Однако фармакологические средства лишь сдерживают деструктивный процесс. Исключение составляет квинакс. Он стимулирует протеолитические ферменты, которые расщепляют белки и рассасывают непрозрачные частички. Обычно препараты используются годами, капаются от 2 до 5 раз в сутки. Для профилактики показаны глазные капли 999. Они снимают напряжение, усиливают микроциркуляцию в капиллярах, убирают внутриглазное давление.


Для удаления катаракты используются радикальные методы. В условиях стационара при остроте зрения 0,1-0,3 эффективна экстракция с полным удалением дефектных хрусталиков и сохранением капсулы, установкой эластичной интраокулярной линзы. Еще один прогрессивный способ – факоэмульсификация – избавлением ультразвуком. Операция занимает 10 минут, проводится под местным обезболиванием. В реабилитационном периоде пациенту назначаются:
- антибактериальные средства – флоксал, торбекс;
- препараты для снятия воспаление – диклоф;
- заменители слезной жидкости – оксиал или систейн;
- иногда гормональные средства – максидекс или офтандесаметазон.


Пациенты соблюдают рекомендации офтальмолога: защищают глаза от пыли и солнца, остерегаются переохлаждения и перегрева. Прогноз благоприятный.
Профилактика
Универсальных методов, предупреждающих развитие патологии, не имеется. Людям 60+ необходимо 2 раза в год посещать офтальмолога
Важно с молодости защищаться от агресии ультрафиолета, употреблять продукты с антиоксидантами, контролировать уровень сахара в крови
Лечение катаракты
Катаракту стараются лечить комплексно, но чаще всего помогает исключительно хирургическое лечение.
Таблетки и глазные капли
Катаракту не лечат консервативными методами ни на какой стадии, кроме ранней, и, в большинстве случаев, даже на этом этапе они не оказывают нужного эффекта.
Обычно применяют капли и таблетки, в которых содержатся вещества, недостаток которых и привёл к развитию катаракты. В каждом случае они подбираются индивидуально, на основе анализов.
Хирургическое вмешательство
Каким бы конкретно способом не проводилось хирургическое лечение, суть сводится к одному: хирург под общим наркозом делает разрез, извлекает повреждённый хрусталик и заменяет его на специальную линзу из материала, который совместим с тканями человека.

Подготовка к операции не занимает много времени: вечером больного кладут в стационар, утром он не завтракает и отправляется на операцию. Ему дают наркоз, хирург проводит все необходимые манипуляции – с помощью скальпеля, лазера или ультразвука – после пациента отвозят в палату и оставляют приходить в себя.
Реабилитация занимает около недели, после чего больного выписывают из стационара. Далее ему нужно время от времени показываться окулисту и соблюдать правила, которые существуют для всех, кто пережил операцию на глазах.
Не поднимать тяжести, не подниматься и не садиться резко, носить на солнце шляпу или солнечные очки, правильно питаться, не напрягать глаза слишком сильно, физические нагрузки снизить до самых лёгких. Через месяц ограничения обычно снимают.
После операции могут развиваться осложнения, но наблюдается это очень редко, меньше, чем в пяти процентах случаев.
Новые методы лечения
Учёные неустанно трудятся, пытаясь найти способ, который мог бы излечить катаракту без операции, но пока в этом не преуспели. Зато сами операции совершенствуются: уже не нужно делать широкий разрез, чтобы достать хрусталик, и даже не обязательно накладывать на глаз швы, чтобы он зажил.
Лечение по ОМС катаракты тоже возможно, но, скорее всего, сделана будет не новейшая операция, которая не требует швов, а более устаревший вариант, у которого больше вероятность осложнений.
Насколько эффективны народные средства
Конечно, для лечения катаракты существуют и народные рецепты. Советы капать алоэ, прикладывать травяные примочки, есть мёд, использовать ряску – в огромном ассортименте.
Однако наука так и не смогла доказать их действенность, потому сейчас до сих пор считается, что лечить катаракту можно только операцией.
Как лечить катаракту?
Все понимают, что любое заболевание, в том числе и деформацию хрусталика глаза легче и проще лечить на первых стадиях, поэтому на вопрос — можно ли вылечить катаракту, однозначный ответ – да, можно. Если она выявлена на ранних стадиях, тогда вероятность полного избавления от катаракты равна практически 100%.
Для начала хотелось бы отметить, что лечение и профилактика катаракты окажут пользу для здоровья тогда, когда будут производится своевременно. Чтобы глаза были здоровыми, не нужно их постоянно лечить, необходимо не допустить, чтобы какое-либо заболевание повлияло на их функциональность.
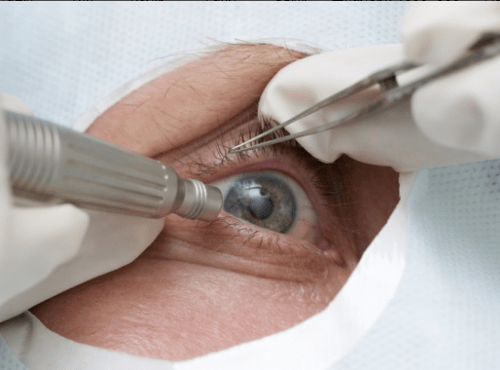
Не стоит думать, что катаракта может пройти сама с собой или же остановиться на начальном этапе развития без постороннего вмешательства. Это такая болезнь, которая прогрессирует, пока полностью не лишит человека зрения. Помните, что никакие оптические приспособления не помогут вам справиться с недугом и не улучшат вашего зрения, если катаракта уже возникла и началось ее постепенное развитие.
Лечение катаракты без операции
Если катаракта только появилась, то вполне целесообразно остановить ее безоперационным путем. С этой целью применяется целый ряд лекарственных препаратов. Сегодня популярными средствами для лечения катаракты являются:
- витафакон
- квинакс
- тауфон

В этих каплях сосредоточены целые комплексы витамин, которые помогут справиться с данной проблемой. Капли – отличное средство для лечения, но не стоит забывать о том, что улучшить ваше зрение и вернуть хрусталику прежнюю функциональность они не смогут.
Запомните, катаракту не лечат таблетками. Прописывать лекарства в таком виде могут только для поддержания общего состояния больного, и только. Лечение недуга может производиться путем электрофореза. Для того чтобы пройти весь курс лечения таким методом, необходимо провести около сорока процедур.
Удаление катаракты
Если у пациента осложненная катаракта без хирургического вмешательства в данном случае просто не обойтись. Сегодня огромную популярность набирает лечение лазером, это отличная альтернатива хирургической операции, потому как при удаления катаракты лазером, роговица глаза остается неповрежденной.

Важным преимуществом лазерного лечения является его безболезненность и оперативность. Много времени эта процедура не занимает, и анестезия для нее не требуется, поэтому замена хрусталика при катаракте является совершенно безопасной.

Самостоятельное и безграмотное лечение любого заболевания может привести к негативным последствиям и ухудшению состояния здоровья. Какой хрусталик лучше при катаракте тоже ответит врач, который предварительно проведет ряд анализов и исследований.
Катаракта: послеоперационный период
Есть ряд предостережений и рекомендаций, которых, в обязательном порядке, должен придерживаться человек после операции на глазах. Не пренебрегайте рекомендациями, потому как последствия халатного отношения к ним могут быть плачевными, и ухудшение зрения – это самые незначительные проблемы из тех, которые могут появиться.

Рекомендации после катаракты:
- В первую очередь, необходимо помнить о том, что никаких тяжестей более трех килограмм поднимать нельзя. Постепенно вес, разрешенный к поднятию, достигнет пяти килограмм, но не более того.
- Нагрузка на глаза должна быть снижена до минимума, вплоть до того, что сразу после операции запрещен просмотр телевизора и проведение времени за компьютером. Как только чувствуется усталость глаз, необходимо закрыть глаза и дать им отдохнуть. На самом деле с катарактой на глазах – жизнь очень сложная, но и после ее удаления она не будет прежней.
- Нежелательно наклонять голову вниз. Для того чтобы поднять что-либо, к примеру, с пола, необходимо присесть и только потом достать нужный вам предмет, причем, голова при этом, не должна быть наклонена вниз.

- Попадание прямых солнечных лучей после удаления катаракты с глаз тоже нежелательно, поэтому, лучше носить в летний и солнечный период очки, и не находиться долго на солнце.
- В сауны и бани ход теперь тоже закрыт. После операции глаза не должны находиться при высоких температурах, а значит и вас там быть не должно. Если пренебречь этим правилам, может появиться новое заболевание – термическая катаракта.
- Физические нагрузки из своего режима дня исключить тоже придется.
Ни в коем случае нельзя вытирать глаз платком или же другим материалом, потому как в глазу после операции самая настоящая рана и попадание туда какой либо инфекции чревато негативными последствиями.
Советы
Если вы обнаружили у себя или ваших родственников симптомы катаракты, то будет правильным прислушаться к следующим советам:
- Не доводите глаза до слепоты от катаракты;
- Запишитесь на консультацию к офтальмологу для подтверждения диагноза;
- Не занимайтесь самолечением;
- Для максимального результата необходимо подобрать и точно рассчитать оптимальный для пациента искусственный хрусталик;
- Рекламные обещания вылечить катаракту каплями и таблетками – это способ обмана недобросовестными предпринимателями;
- Успешный результат операции зависит на 90 % от профессионализма катарактального хирурга;
- У вас есть возможность разумно сэкономить на лечении, выбирая клиники, которые проводят специальные акции для своих пациентов.
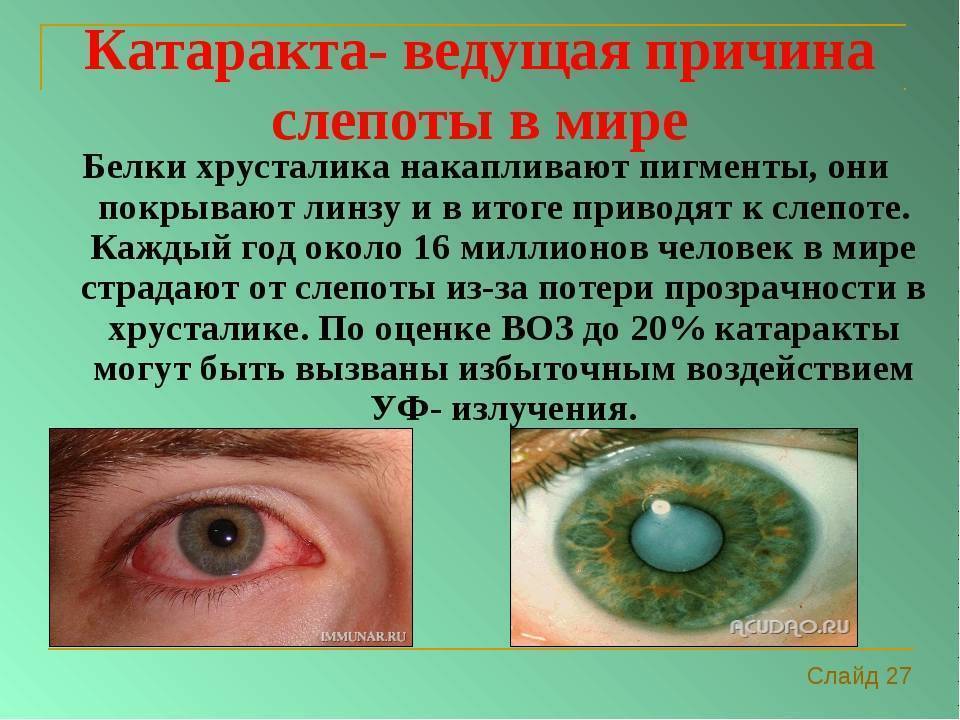
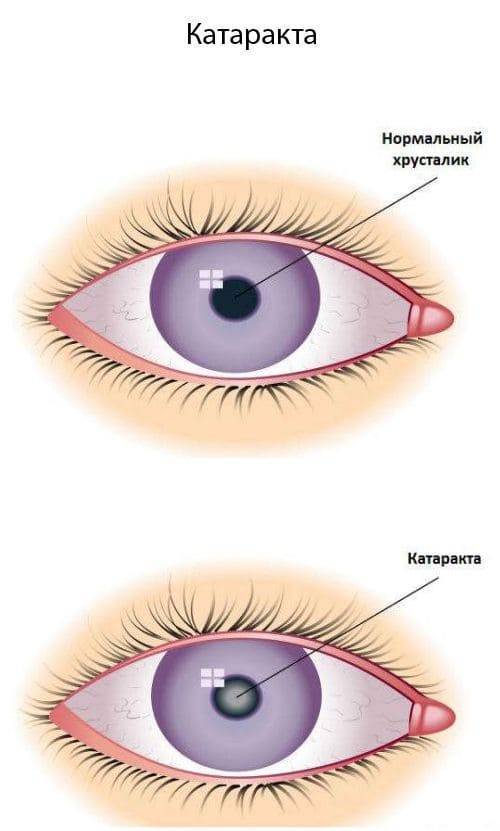
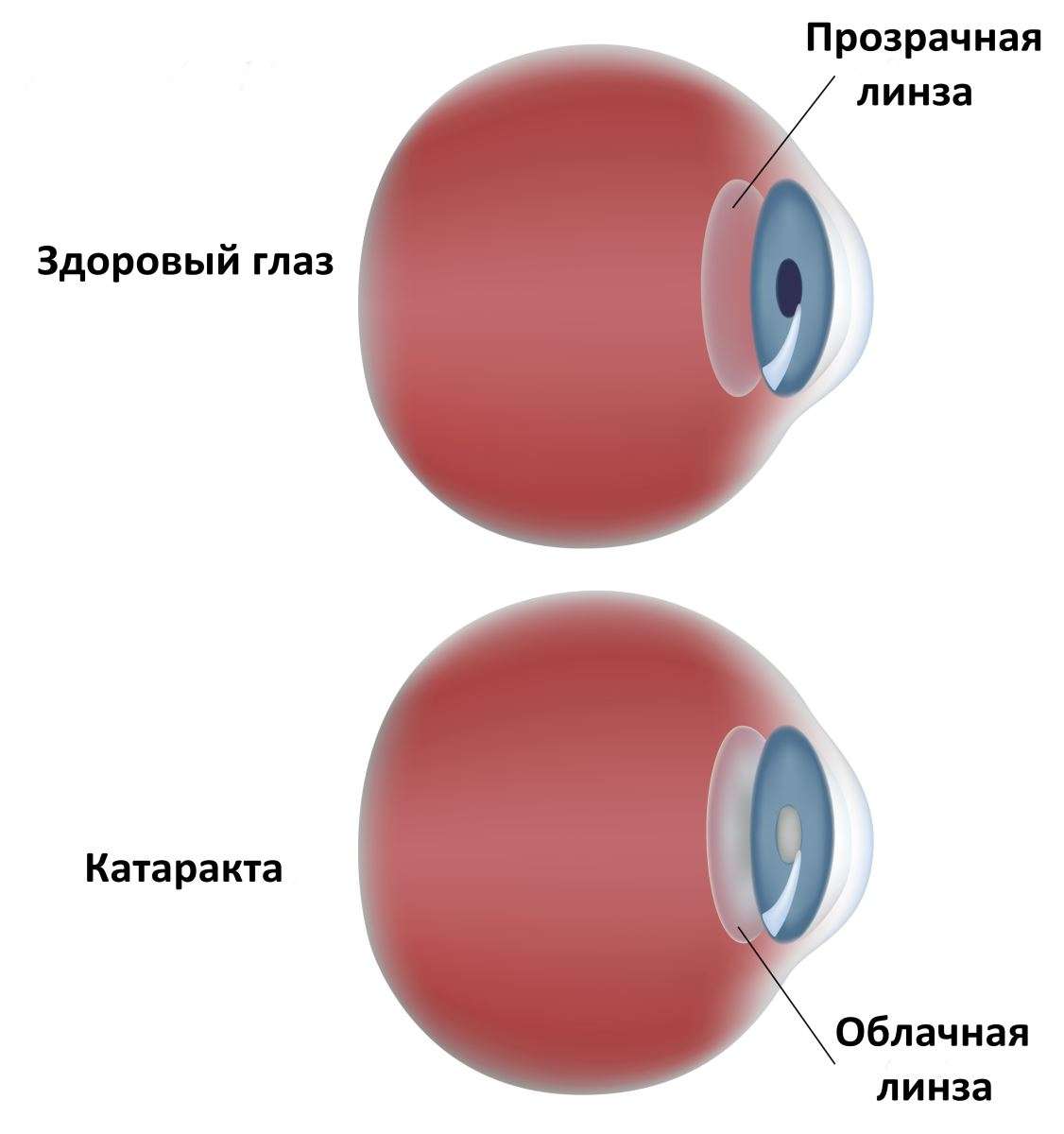
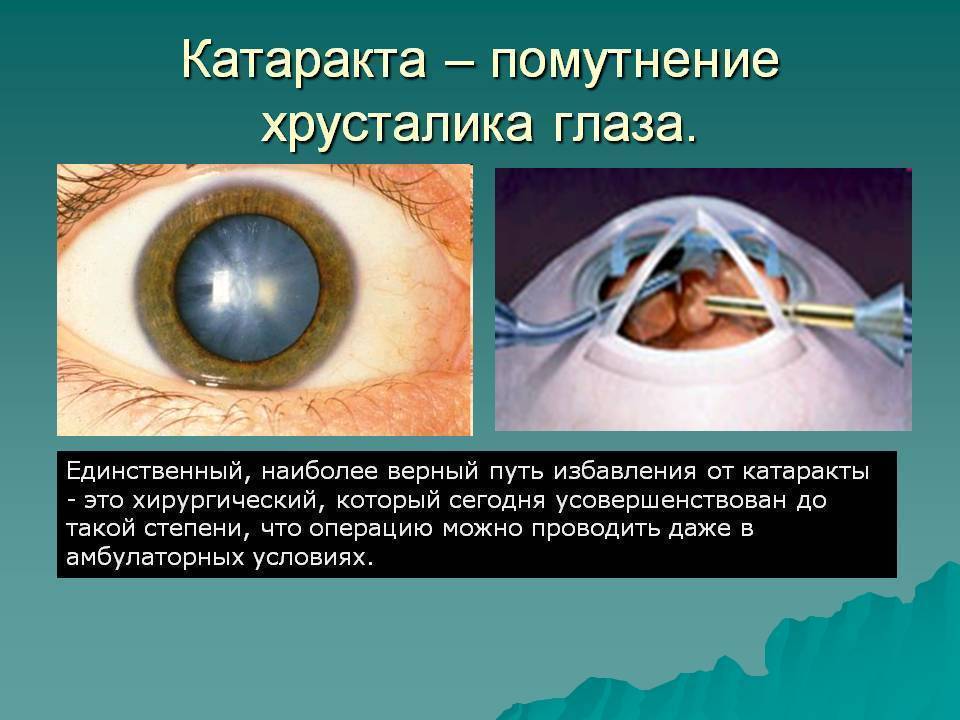
Катаракта – это заболевание, при котором снижается прозрачность хрусталика глаза, он мутнеет, что ухудшает его световую проводимость. Такой дефект может вызываться внешними повреждениями глазной оболочки (травмы, облучение) и внутренними патологиями (диабет). Иногда катаракта проходит без каких-либо существенных последствий для человека, но в некоторых случаях она приводит к слепоте из-за полной потери хрусталиком способности проводить свет.
Единственным эффективным методом лечения болезни является хирургическое вмешательство, которое проходит как в достаточно грубых формах, так и с задействованием практически безболезненных лазерных методов.
Медикаментозная терапия
Единственное 100% средство избавления от катаракты — хирургическая операция. Однако существует ряд факторов, при которых вмешательство откладывается или невозможно. Основные причины:
- распространение заболевания среди населения настолько велико, что экономически не везде и не все желающие могут получить максимальную медицинскую помощь;
- высокий риск послеоперационных осложнений у пациентов с сопутствующими глазными патологиями, а также наличие целого ряда хронических и системных заболеваний организма;
- превалирующая тревога и страх перед операцией, приводящие к отказу от нее;
В этом случае на помощь приходит медикаментозная терапия и назначение лекарств, замедляющих патологический процесс.
Глазные капли
Для лечения катаракты назначаются капли, улучшающие метаболические процессы и обладающие антиоксидантными свойствами.
- Офтан Катахром. Хорошо изученный антикатарактальный препарат, нормализует процессы обмена в слезной жидкости. Аденозин, содержащийся в каплях, участвует в метаболических процессах хрусталика; цитохром С оказывает влияние на окислительно-восстановительные процессы глазного яблока. Не имеет побочных эффектов, поэтому использовать его можно длительное время. Также не имеет ограничений по совмещению с другими офтальмологическими препаратами. Наибольшую эффективность Офтан Катахром оказывает при задних субкапсулярных и чашеобразных помутнениях хрусталика.
- Квинакс (азапентацен). Глазные капли для торможения разрушения белка хрусталика, снижает образование хиноновых соединений, используется при старческой катаракте.
- Тауфон (таурин). Капли представляют собой содержащую серу аминокислоту. Улучшают энергетические и репаративные процессы в тканях глаза. Назначают при диабетических, миопических, старческих катарактах.
- Рибофлавин (витамин В2). Питает ткани глаза, назначается при различных видах заболевания как вспомогательный элемент.
- Вита-Йодурол. Содержит хлорид кальция, хлорид магния, никотиновую кислоту и аденозин. Применяют для питания глаз при миопических катарактах, сенильных и травматических.
Правила применения
- Открытый флакон с каплями хранят закрытым в прохладном темном месте, не более 1 месяца.
- Глазные капли готовы к применению, разбавлять водой их не следует.
- Препарат закапывают в конъюнктивальный мешок 3 раза в сутки по 1-2 капли.
- Длительность применения капель обсуждается с лечащим врачом.
Лечение катаракты

Лечение этой патологии зрительного аппарата может быть как медикаментозным, так и хирургическим. Возможные варианты терапии включают в себя:
Инстиляции (капельное введение) лекарственных веществ в коньюктивальный мешок. Для процедур используют аскорбиновую и никотиновую кислоту, рыбофлавин и т.п.
Электрофорез цистеина с использованием стеклянной глазной ванночки. Длительность процедуры от 2 до 8 минут, курсом 40.
Устранение общего заболевания
Особенно важно при диабете и заболевания эндокринной системы.
Хирургический метод. При различных формах катаракты для детей операции проводят в возрасте от 1го до 3х лет
Она показана в тех случаях, когда острота зрения становит от 0,2 и менее.
Внутрикапсульную экстирпацию катаракты детям не проводят. Данный тип операции показан людям с приобретенным заболеванием. При этом вмешательстве мутный хрусталик удаляют с помощью различных веществ и хирургического инструментария. В последнее время популярностью пользуется факоэмульсификация. Суть операции в том, что содержимое хрусталика растворяют, а потом, с помощью специального аппарата, выкачивают образовавшуюся жидкость. Разжижение хрусталика производят с помощью ультразвука.
Операция по восстановлению хрусталика (установление искусственного) показана лицам старше среднего возраста, когда другие методы коррекции невозможны.
Причины и симптомы катаракты глаз
Причины появления этой болезни различны:
- катаракта может быть врожденной в результате внутриутробного инфицирования или ряда наследственных болезней;
- также это заболевание глаз возникает в результате возрастных изменений в организме, а профилактика и лечение катаракты, возникшей по такой причине, крайне необходимы;
- нередко появление патологии провоцируют сахарный диабет, глаукома, близорукость;
- травмы или операции на глазах также могут стать толчком для развития болезни;
- радиационное облучение — еще одна причина заболевания;
- принимая некоторые лекарственные средства — кортикостероиды, амиодарон и прочие, можно спровоцировать развитие катаракты;
- неадекватная работа иммунной системы человека при аутоиммунных заболеваниях — еще один пункт в причинах развития патологии;
- психологическое состояние человека, в частности, перенесенные стрессовые ситуации, оказывают немалое влияние на возникновение болезни.
Причина нарушения зрения | Слепота | Сильное нарушения зрения | Слабовидение |
Аномалии рефракции | 0% | 12% | 63% |
Диабет | 0% | 1% | 1% |
ВМД | 6% | 4% | 1% |
Глаукома | 10% | 6% | 2% |
Катаракта | 69% | 62% | 24% |
Другое | 15% | 15% | 9% |
В таблице указано процентное соотношение причин нарушения зрения
Что касается симптомов заболевания, то наиболее яркий и очевидный признак развития болезни — снижение зрения. При этом острота зрения зависит от места локализации помутнений — по краям или в центральной части хрусталика. Начинающаяся на краях хрусталика патология не влечет за собой изменений в способности видеть. Поэтому это распространенное заболевание, как правило, обнаруживается случайно, во время профилактического осмотра. В свою очередь центральная локализация помутнения хрусталика, в особенности при отсутствии адекватных профилактических мероприятий и лечения катаракты, вызывает существенные проблемы со зрением, чаще всего развитие близорукости.

Фото 3. Близорукость – симптом катаракты
Другие симптомы, указывающие на возможное возникновение и развитие патологии:
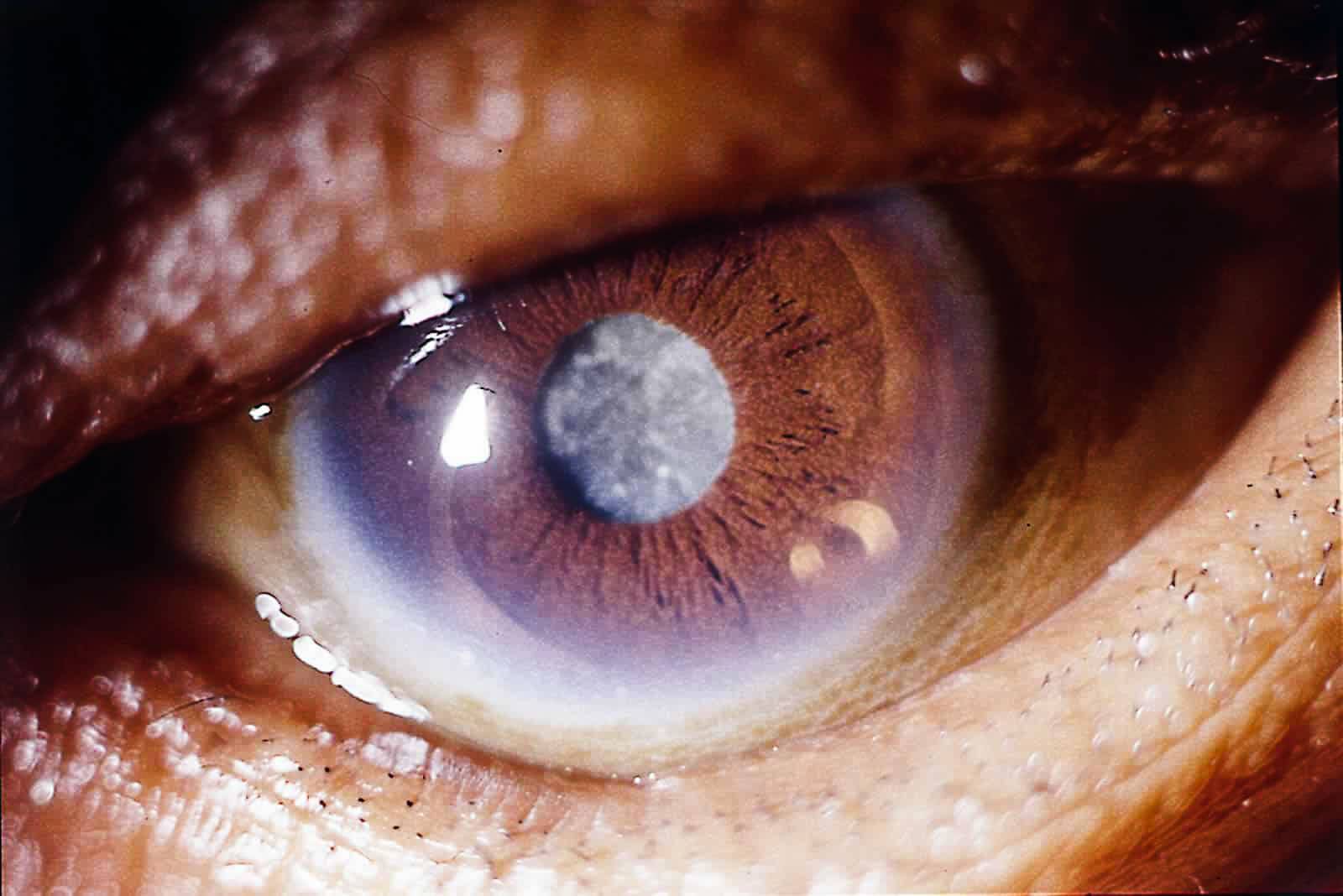
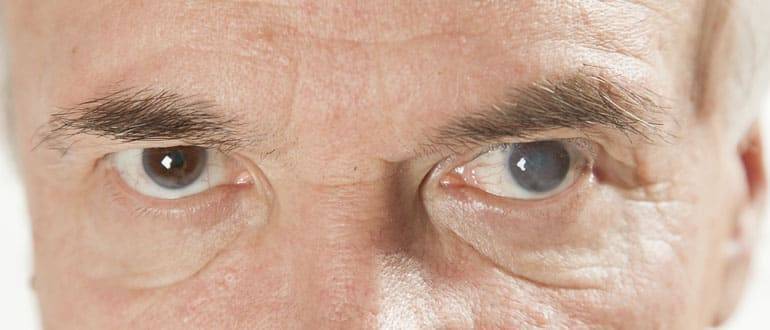
- заметное визуально изменение цвета зрачка — он может приобрести серый, желтый или белый оттенок;
- двоение в глазу, которое исчезает с прогрессированием заболевания.
- повышенная, или наоборот, сниженная чувствительность к яркому свету;
- признаками врожденной патологии у детей являются косоглазие, белый зрачок или слабое зрение;
- возникновение ярких вспышек, бликов, появляющихся в темное время суток;
- рассматривая источники света, пациент указывает на ореолы вокруг них;
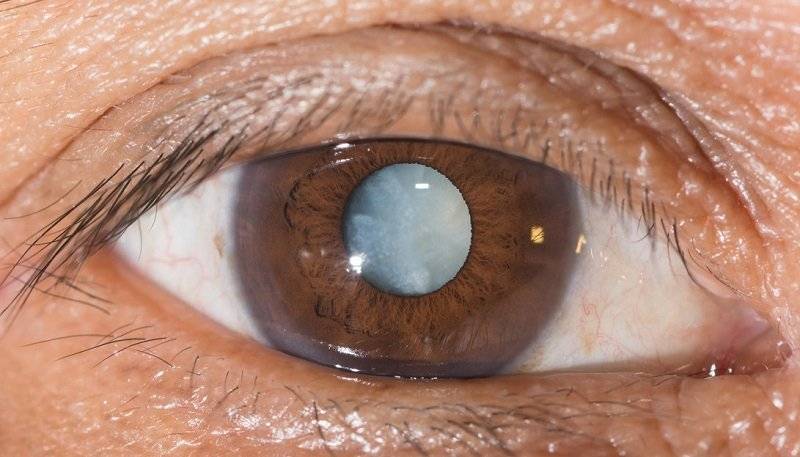
- орган восприятия цвета неадекватно выполняет свою функцию и возникает нарушение восприятия цвета в сторону более бледной цветопередачи и если болезнь запустить, то одним из наиболее печальных ее симптомов становится практически полная слепота.
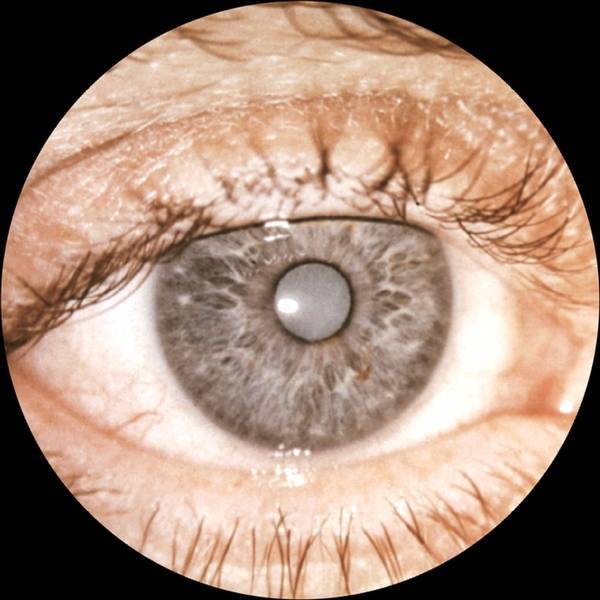
Фото 4. Помутнение хрусталика
Виды и формы катаракты
По времени возникновения катаракты делятся на:
- Врожденные – формируются на этапе внутриутробного развития. Их особенность – это стационарное течение, т. е. нарушения с возрастом не усиливаются.
- Приобретенные – развиваются либо с возрастом, либо под влиянием каких-либо факторов. Они обычно прогрессируют во времени.
Приобретенные катаракты:
- Сенильная (возрастная, старческая) – самый распространенный вид. Развивается в результате возрастных изменений постепенно в течение нескольких лет. Характерна для людей старше 40 лет.
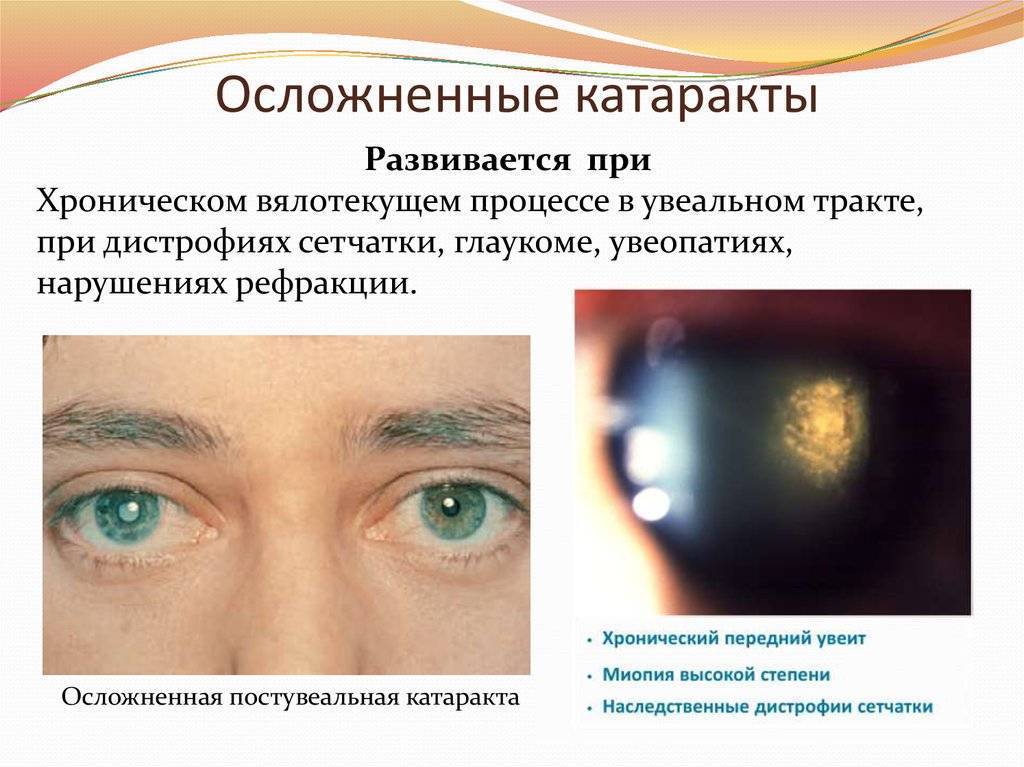
- Осложненная – возникает как следствие: общего заболевания организма (чаще всего это сахарный диабет); болезней глаз (глаукома, иридоциклит, увеит); операции по удалению катаракты (вторичная катаракта после операции).
- Посттравматическая – как результат механического (контузия глаза, порез, прокол), химического (действие кислот, щелочей и др.), термического (ожог) воздействия.
- Лучевая – под влиянием радиационного, рентгеновского, инфракрасного излучения.
- Медикаментозная – некоторые лекарственные препараты могут воздействовать на хрусталик, вызывая катаракту. Как правило, это сильнодействующие вещества, которые человек вынужден принимать долгие годы.
Доказано влияние на развитие помутнения хрусталика следующих препаратов: кортикостероидные гормоны (преднизолон и др.), хлорпромазин (для лечения психических и неврологических болезней), амиодарон (от аритмий), бусульфан (для лечения лейкемий), аллопуринол (против подагры), препараты золота (от ревматоидных артритов) и некоторых других.
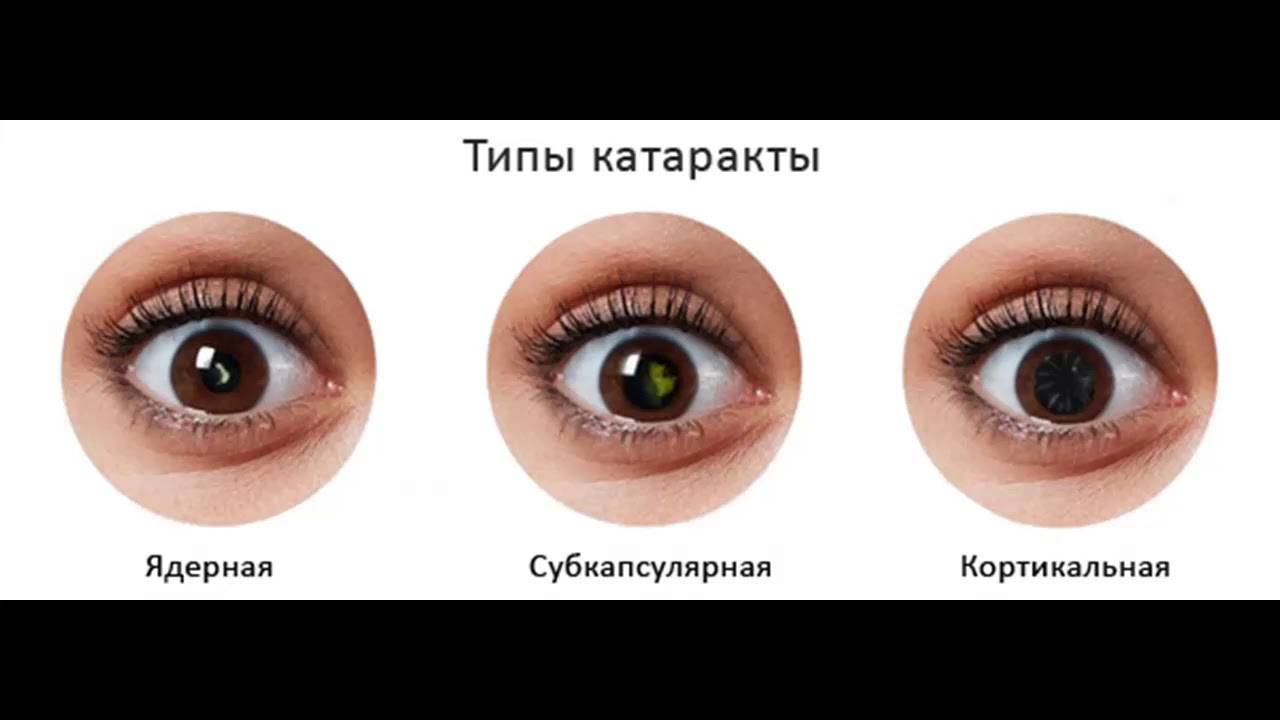
Также катаракту классифицируют по морфологическому признаку (ее строению):
- Ядерная – развивается в результате уплотнении ядра хрусталика (склероз ядра), который приобретает желтый или бурый оттенок. Сопровождается близорукостью.
- Кортикальная или корковая – первоначальные изменения локализуются в коре хрусталика, в его экваториальной зоне, а центр коры и ядро долго остаются без изменений. Поэтому при корковой катаракте центральное зрение длительное время остается хорошим. Ядерная и кортикальная катаракты – это разновидности сенильной.
- Задняя субкапсулярная – разновидность корковой катаракты, при которой помутнение начинается не с экватора, а с центральной части коры хрусталика. Начинается с образования мелкозернистых помутнений, которые постепенно захватывают новые области коры, расширяясь к периферии в виде диска. Проявляется ранней и быстрой потерей остроты зрения, причем зрение вдали лучше, чем вблизи (дальнозоркость).

В развитии корковой катаракты выделяют 4 стадии (они же стадии старческой катаракты, т. к. именно она чаще всего бывает корковая):
- Начальная стадия – в экваторе коры образуются спицеобразные помутнения. Проявляется это ощущением «мушек» перед глазами.
- Незрелая катаракта – помутнения охватывают всю кору хрусталика, иногда он может набухать (образуются водяные щели, в которых задерживается жидкость), поэтому на этой стадии острота зрения падает.
- Зрелая – происходит потеря накопившей воды в хрусталике, он уплотняется, помутнения становятся однородными, приобретают сероватый оттенок. Острота зрения продолжает падать. «Созревать» катаракта может в течение нескольких лет.
- Перезрелая – на этой стадии волокна хрусталика подвергаются распаду, давление повышается, он снова начинает задерживать воду, возникает вторичное набухание (молочная катаракта). При дальнейшем прогрессировании болезни корковое вещество разрушается, сохраняется только сумка хрусталика. Процесс разрушения коры очень медленный и может продолжаться до 10 лет.

На 4 этапе больной снова может начать различать контуры предметов, а при нужной коррекции линзами появляется предметное зрение.
↑ Как проявляется катаракта у взрослых
Признаки катаракты являются довольно специфичными, поэтому самому пациенту будет несложно провести диагностику заболевания в домашних условиях.
Как распознать первые признаки начинающейся катаракты самостоятельно? Симптомы катаракты зависят от стадии развития патологических изменений в хрусталике. Различают четыре стадии заболевания:
- Начальную форму.
- Незрелую катаракту.
- Зрелую катаракту.
- Перезрелую катаракту.
Заболевание начинается с помутнения тканей хрусталика, при этом в начале болезни патологические изменения обычно затрагивают его периферические участки, а центральная часть остается прозрачной. Ранняя симптоматика зависит от того, в какой области образовались участки помутнения. В начальной стадии симптомыу разных пациентов обычно отличаются незначительно:
- незначительное падение остроты зрения;
- «мушки» и туман перед глазами;
- близорукость или дальнозоркость;
- появление ореола вокруг источников света;
- двоение в глазах;
- блики в глазах в ночное время;
- расплывчатость изображения.
Во второй стадии хрусталик заметно мутнеет и увеличивается в размерах, вследствие чего падает зрение и повышается внутриглазное давление. Как быстро развивается катаракта, зависит от причины ее возникновения, возраста больного, наличия сопутствующих общих и глазных болезней. Симптомами патологии на этой стадии являются:
- снижение цветового зрения;
- улучшение ближнего зрения у лиц с дальнозоркостью – они кратковременно могут читать без очков;
- появление чувствительности в глазах на воздействие яркого света;
- улучшение сумеречного зрения при одновременном ухудшении зрения при ярком освещении;
- чувство пленки на глазах, что побуждает пациента часто их тереть.
Мнимое улучшение остроты зрения является лишь временным, после чего зрение начинает прогрессивно ухудшаться. Характерной особенностью ухудшения зрения при катаракте является то, что оно не поддается коррекции с помощью очков.
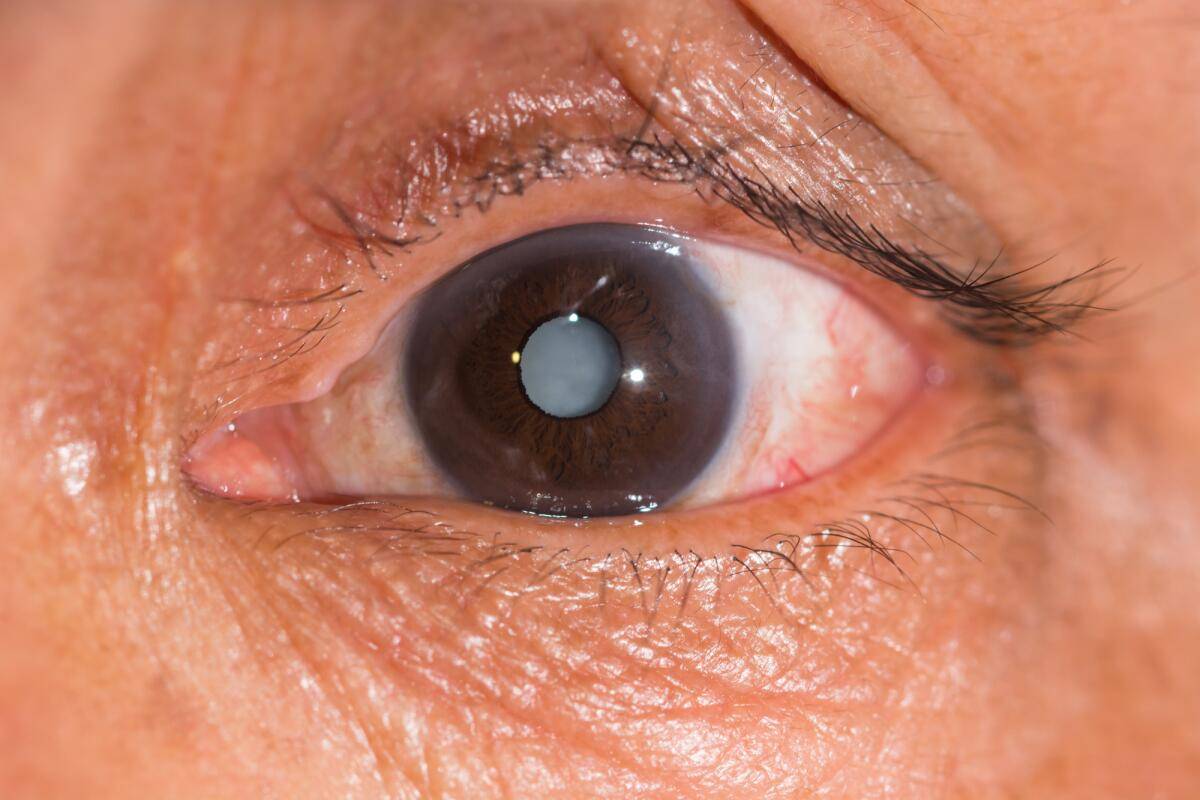
Когда созревает катаракта, появляется тотальное помутнение тканей хрусталика. Зрачок из черного становится белесым. Зрение у больных со зрелой катарактой ухудшается до уровня световосприятия. Больные видят только контуры предметов, а движения рук определяются только у собственного лица.
На четвертой стадии наблюдается потеря жидкости тканями хрусталика, вследствие чего происходит его сморщивание. Зрение у больных при этом остается лишь на уровне светоощущения. Иногда на этой стадии происходит парадоксальное рассасывание патологически измененных тканей хрусталика, в результате чего пациенты начинают лучше видеть.
Важно! Как предотвратить, как остановить и как лечить катаракту в каждом конкретном случае, может определить только врач-офтальмолог. Поэтому при появлении первых признаков нарушения зрения и дискомфорта в глазах следует немедленно обратиться к специалисту.