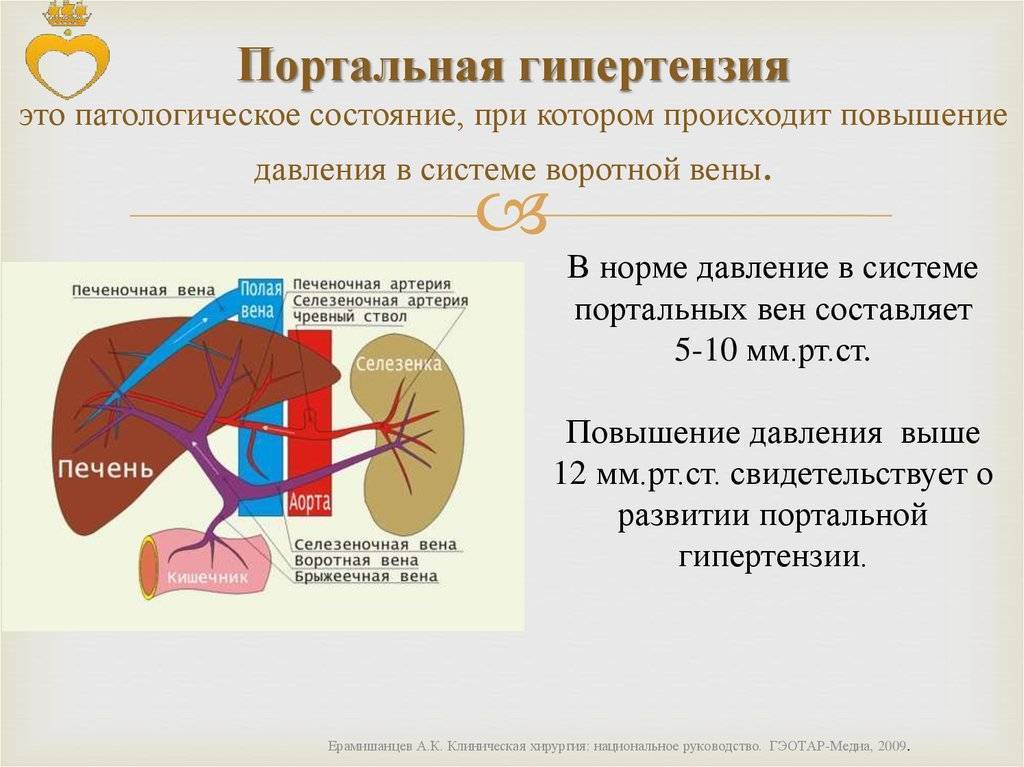
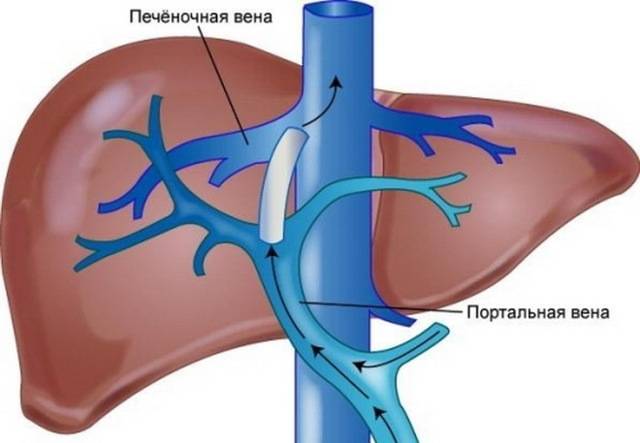
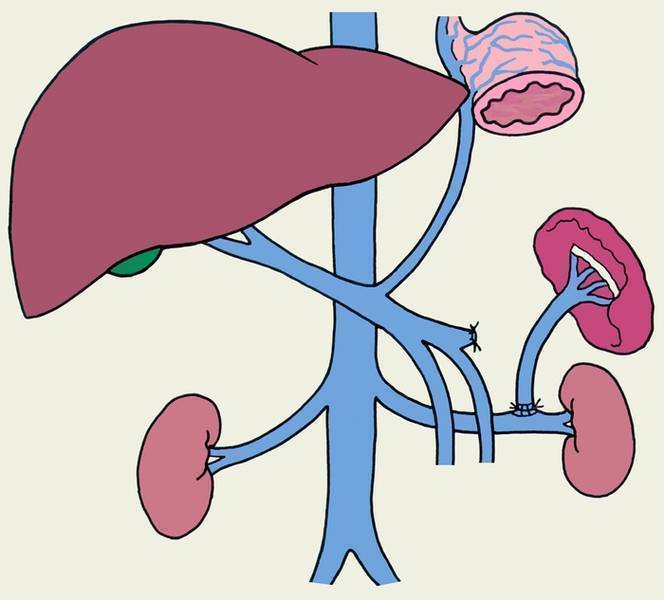
Лечение
На ранней стадии портальной гипертензии возможна консервативная терапия. Комплекс лечебных мероприятий состоит в устранении основного заболевания, которое спровоцировало синдром, а также в уменьшении портального давления. Для облегчения состояния пациента назначают:
- «Вазопрессин». Данный препарат приводит к сокращению артериол, что способствует уменьшению поступления крови в кишечник и снижению давления в портальной вене. Перед его введением необходимо проведение электрокардиографии, поскольку лекарственное средство оказывает сужающие действие и на сосуды сердца.
- «Соматостатин». Оказывает влияние на гладкую мускулатуру сосудов, помогая увеличить сопротивление артерий и снизить давление во всей портальной системе. Данные препарат при помощи эндоскопа вводят непосредственно в вены пищевода и желудка, что также способствует остановке кровотечения.
- «Пропранолол» («Надолол», «Тимолол»). Эти препараты обычно назначаются при нарушениях сердечного ритма и гипертонии, относятся к неселективным бета-блокаторам. Однако эффективность данных средств невысока, при отсутствии необходимого терапевтического эффекта назначают другие группы лекарств.
- Диуретики. Способствуют удалению избытка жидкости из организма.
- Нитраты. Это особая группа препаратов, являющихся солями азотной кислоты. Они способствуют расширению сосудов, которые уносят кровь от пораженных органов, помогают накопить кровь в мелких капиллярах, уменьшают ее приток к печени.
- Лекарственные средства, содержащие лактулозу. Они способствуют удалению из кишечника вредных веществ, скопившихся из-за нарушения работы печени.
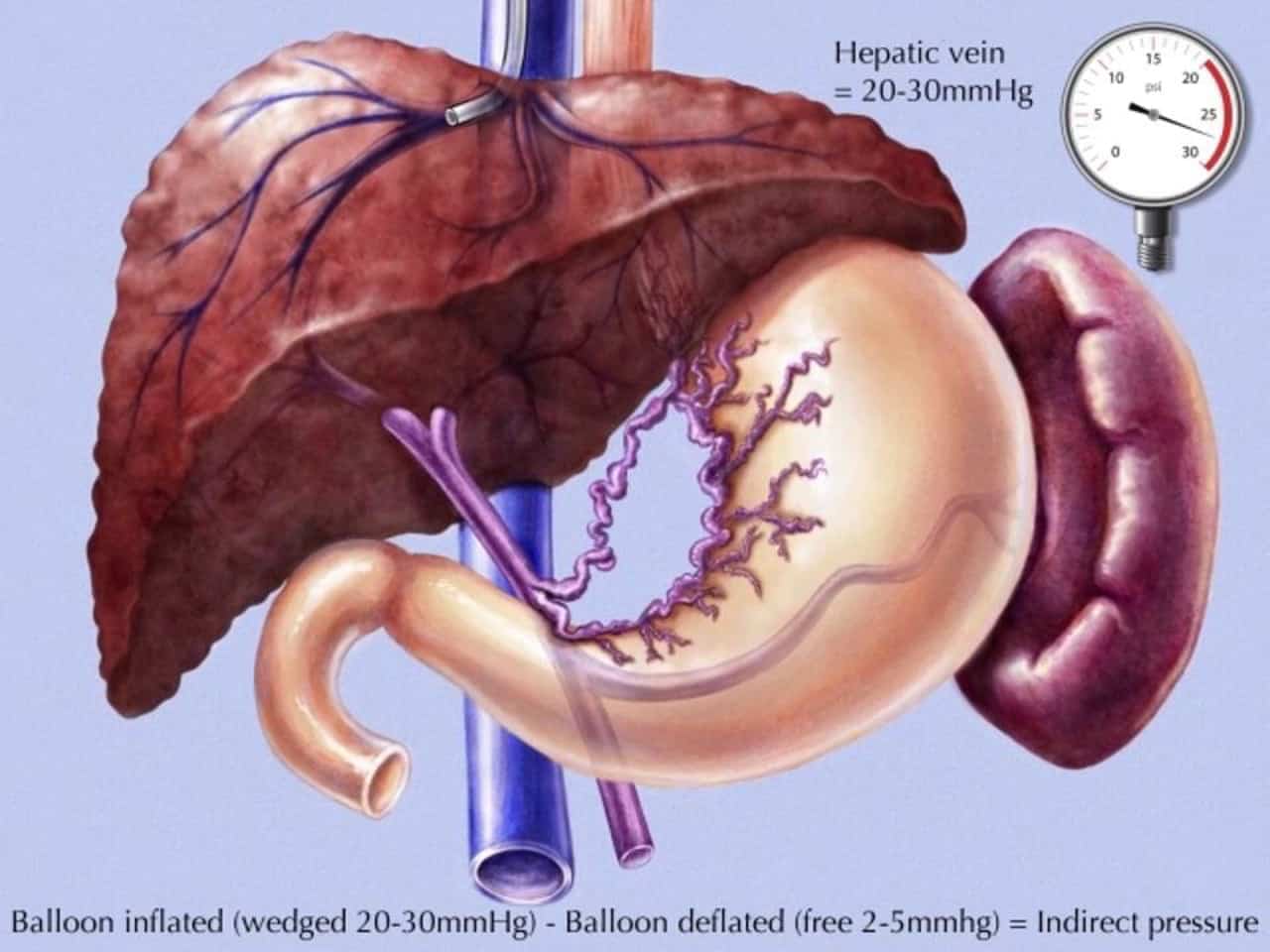
Для остановки кровотечений на сутки специальные баллоны помещают в расширенные вены. За счет раздувания баллон перекрывает кровоток. После этого проводится перевязка вен с помощью отдельных эндоскопических процедур.
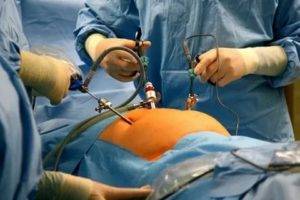
Хирургическая терапия портальной гипертензии основана на искусственном формировании дополнительных путей для отвода крови из увеличенной воротной вены. Если препятствие находится внутри печени, то лечение проводится только после того, как основной процесс стихнет и при отсутствии печеночной недостаточности.
Возможно проведение следующих хирургических вмешательств: портосистемное шунтирование, оменторенопексия (подшивание сальника к почке и печени для развития новых сосудов), эмболизация артерии в селезенке.
Удаление селезенки – крайняя мера, применяемая для лечения портальной гипертензии, наблюдающейся при циррозе. Она способствует уменьшению давления, но чаще всего применяется только при гиперспленизме. Максимального эффекта можно достичь при помощи пересадки донорского органа, когда изменения в печени становятся необратимыми.
Причины цирроза
Заболевание имеет разные причины. Некоторые люди с циррозом имеют более одной причины повреждения печени.
Наиболее распространенные причины
Наиболее распространенными причинами цирроза являются:
- алкогольная болезнь печени — повреждение печени и ее функции вследствие злоупотребления алкоголем;
- неалкогольная жировая болезнь печени;
- хронический гепатит С;
- хронический гепатит В.
Менее распространенные причины
Некоторые из менее распространенных причин цирроза печени включают:
- аутоиммунный гепатит;
- заболевания, которые повреждают, разрушают или блокируют желчные протоки, такие как первичный желчный холангит и первичный склерозирующий холангит;
- наследственные заболевания печени, передаваемые от родителей детям через гены, влияющие на работу органа, такие как болезнь Вильсона, гемохроматоз, и дефицит альфа-1-антитрипсина;
- долгосрочный прем определенных лекарств;
- хроническая сердечная недостаточность с застоем в печени, состояние, при котором замедляется кровоток из печени;
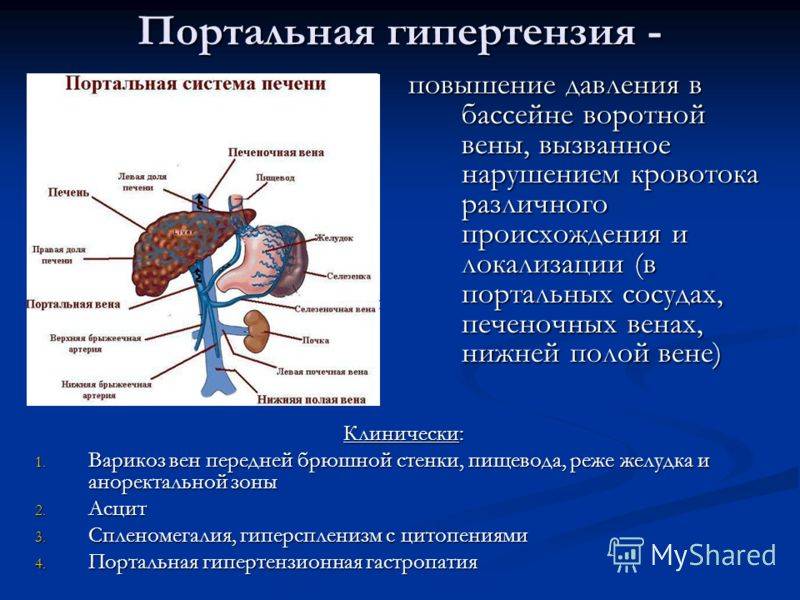
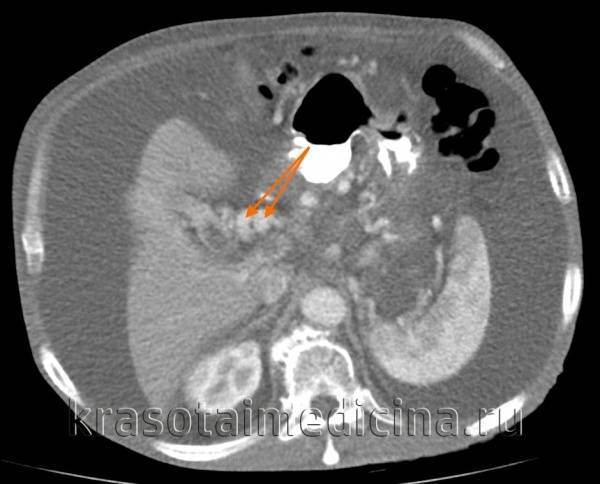
Диагностика портальной гипертензии
Процедура диагностирования начинается со сбора жалоб, пациенты обычно отмечают вышеперечисленные симптомы, тошноту, тяжесть в животе.
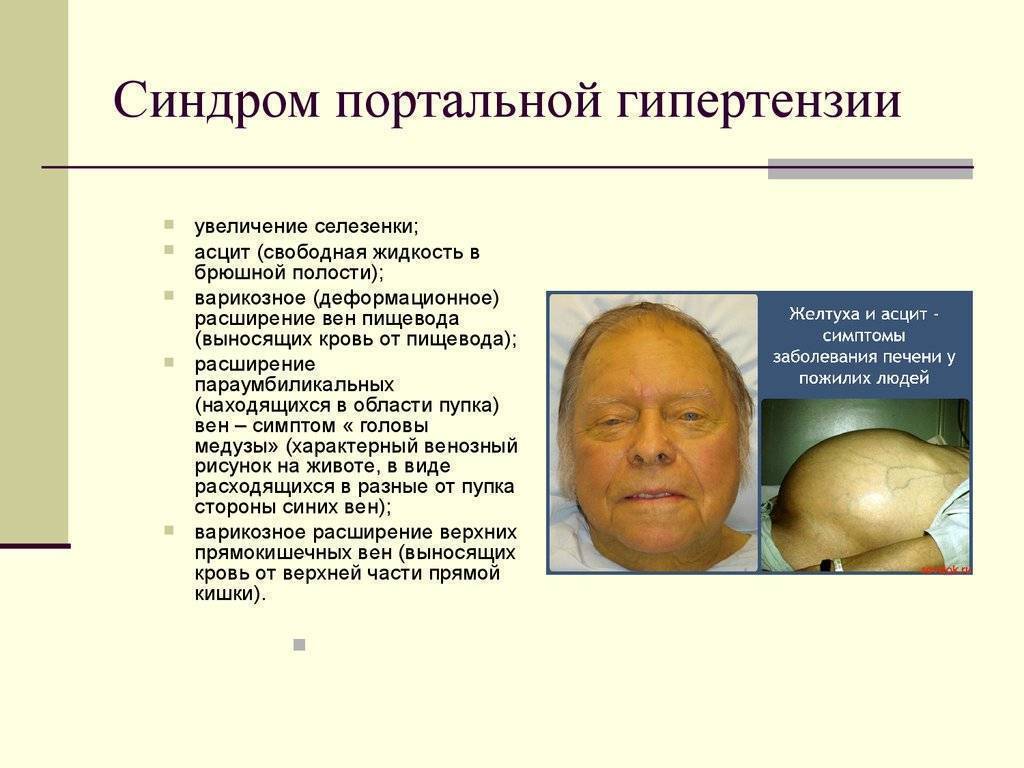
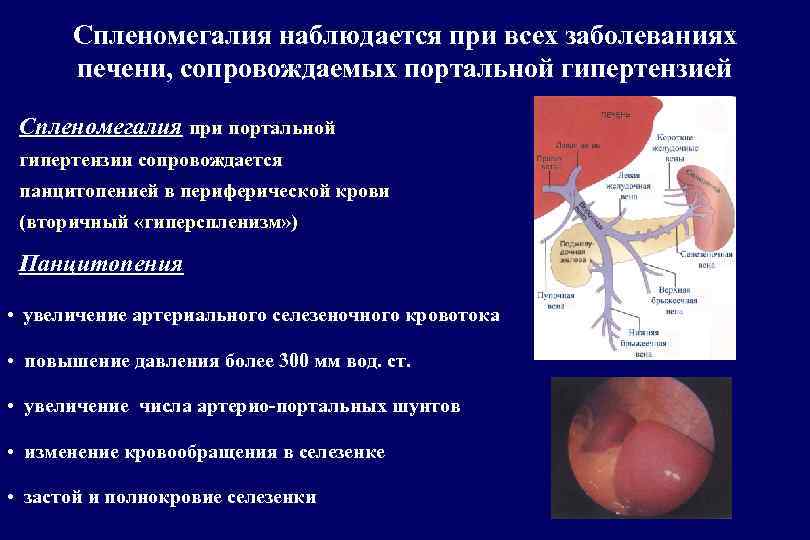
Физический осмотр помогает определить наличие желтухи, увеличение живота, наличие звёздочек на поверхности тела. При прощупывании печени оценивается болезненность, её размер, однородность поверхности. На ощупь определяется спленомегалия, она также может быть видимой без дополнительных методов обследования.
Анализы крови и мочи помогут выявить нарушения в функционировании:
- Общий анализ установит возможное снижение числа клеток крови (в частности, тромбоцитов и эритроцитов);
- Коагулограмма. Выявляется снижение свёртывающей способности крови, уменьшение содержания важнейших факторов крови (протромбина, фибриногена);
- При повреждении печени поднимаются уровни ферментов аланинаминотрансферазы, аспартатаминотрансферазы, фосфатазы, глутамилтранспептидазы. Биохимический анализ характеризует общее состояние различных органов;
- Следует проверить наличие антител к различным типам гепатита и паразитам.
Инструментальные методы диагностики – достоверный способ определения портальной гипертензии:
- Порто- и кавография (рентгенологическое исследование воротной и полой вен);
- Ангиография сосудов брыжейки;
- Общее рентгеновское обследование долей печени;
- УЗИ печени. На УЗИ хорошо заметны спленомегалия, увеличение печени, асцит;
- МРТ;
- Доплерография помогает оценить степень развившихся в сосудах нарушений и оценить изменения кровотока. В норме давление в вене селезёнки не более 120 мм вод. ст., при заболевании повышается до 500 мм вод. ст.;
- Эндоскопическое обследование, ФГДС позволяют выявить расширения вен любой части пищевода;
- Может понадобиться проведение функциональных проб для оценки функции печени;
- Изредка требуется биопсия печени для определения фактора, вызвавшего портальную гипертензию и её последствия.
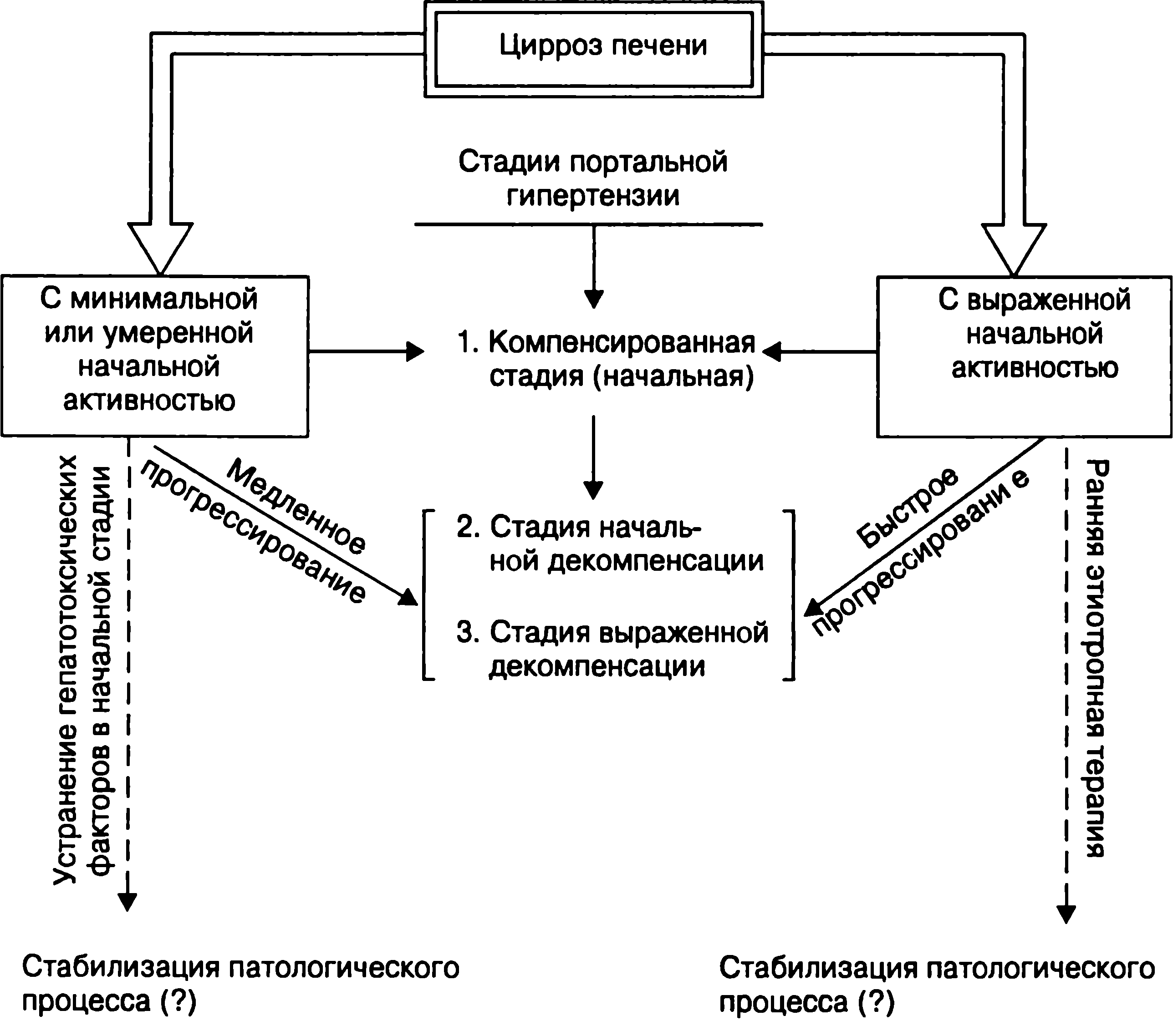
Стадии заболевания
Всего выделяют 4 стадии:
- Начальная. Нарушение функций не выражено, симптомов нет;
- Компенсированная. Нарушение функций восполняется адаптивными процессами, определяется увеличение селезёнки, начальное расширение пищеводных вен;
- Декомпенсированная. Выраженное изменение функций, определяются геморрагический синдром, отёки, увеличение селезёнки в размерах;
- Стадия осложнений. Возможны острые кровотечения из пораженных вен ЖКТ, перитонит, сильная печёночная недостаточность.
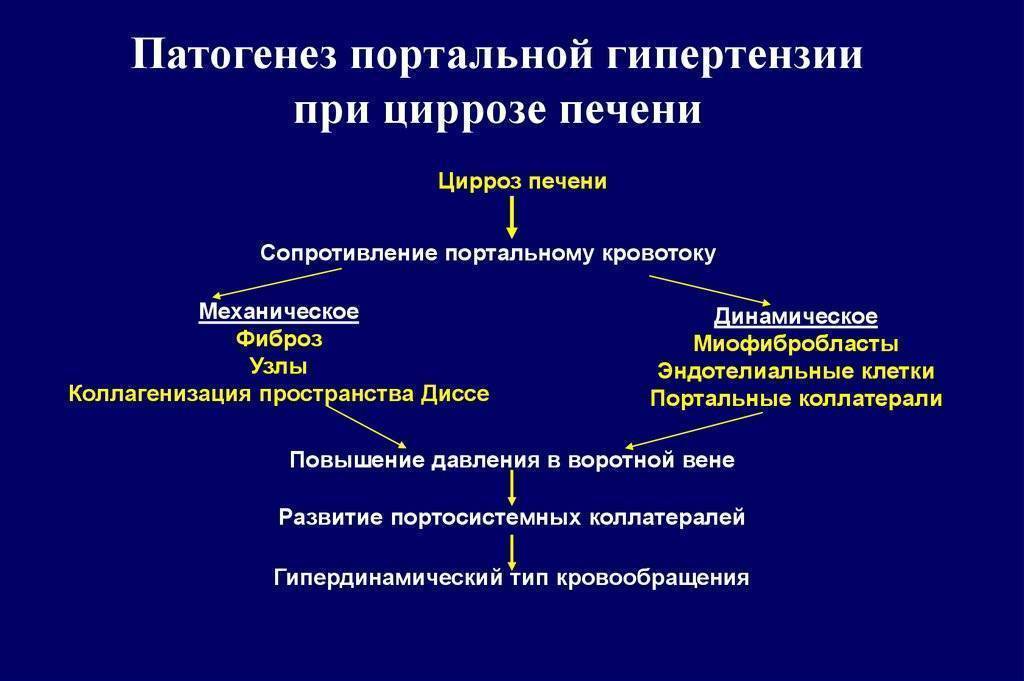
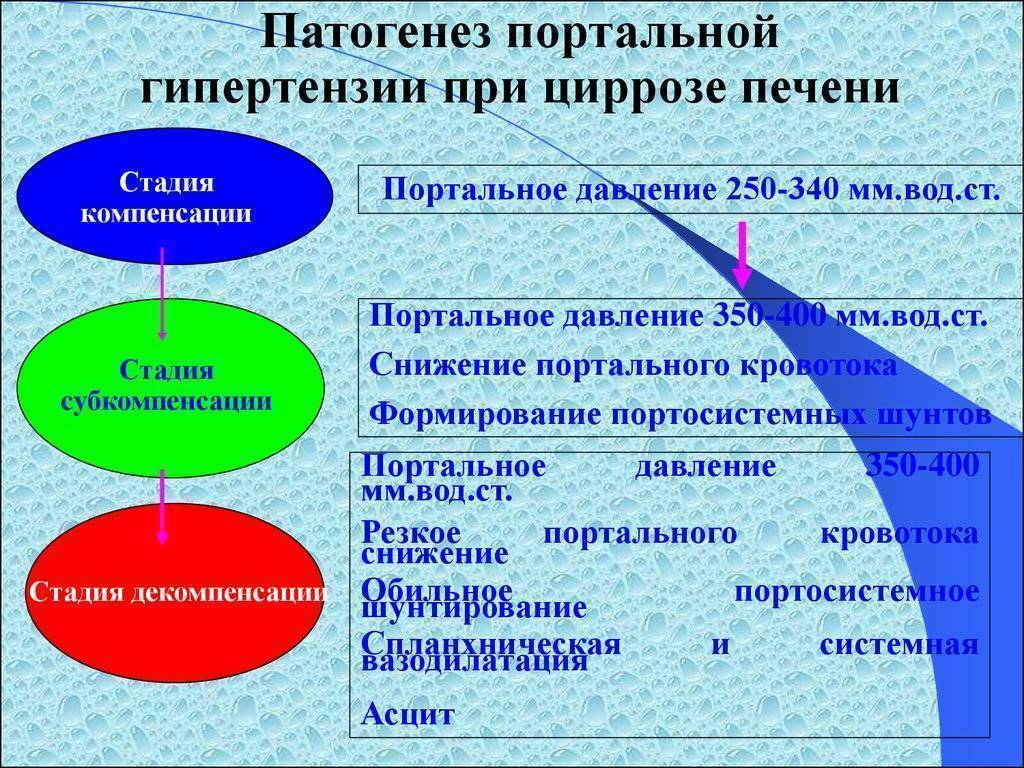
Патогенез
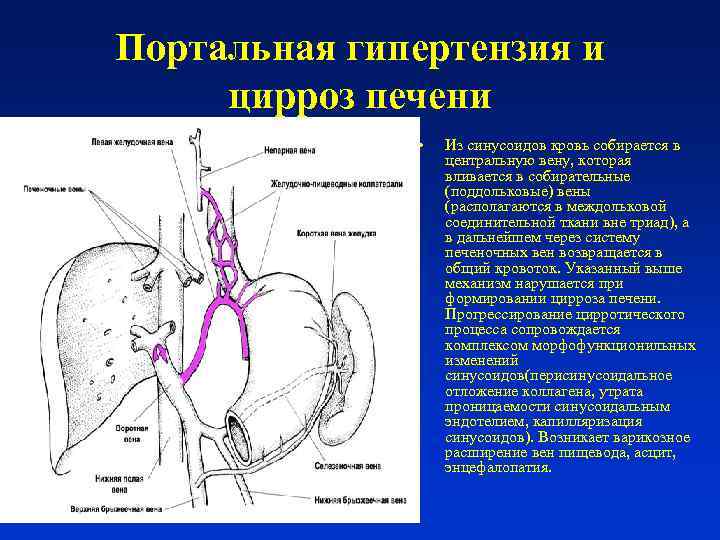
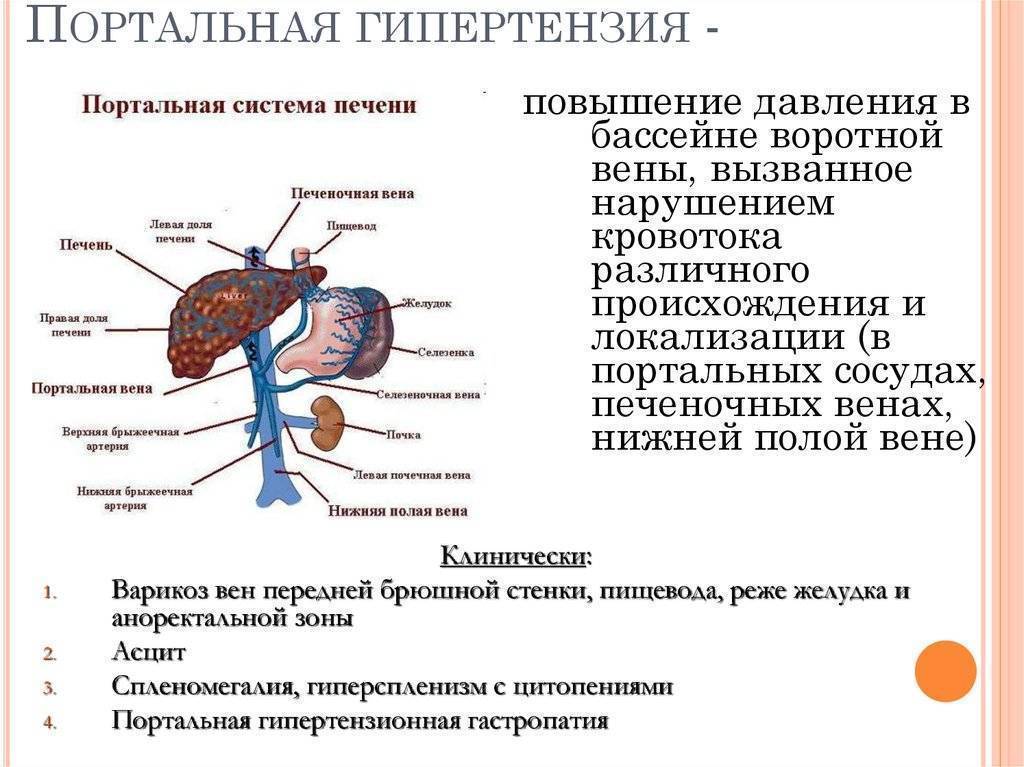
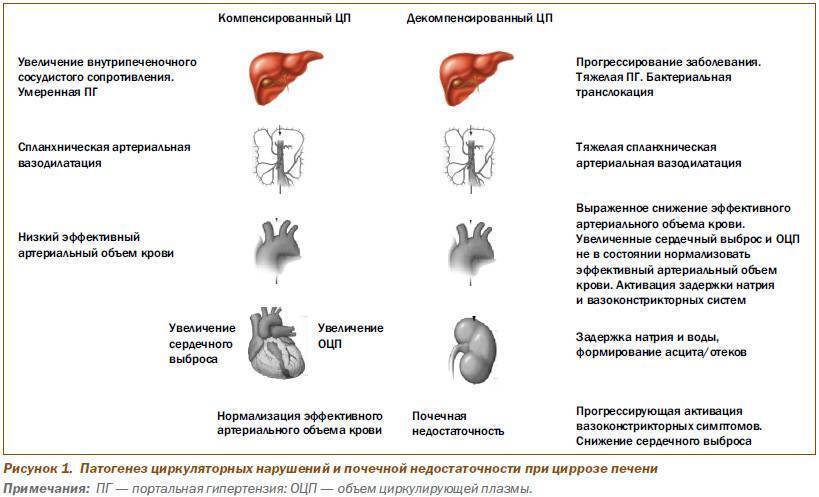
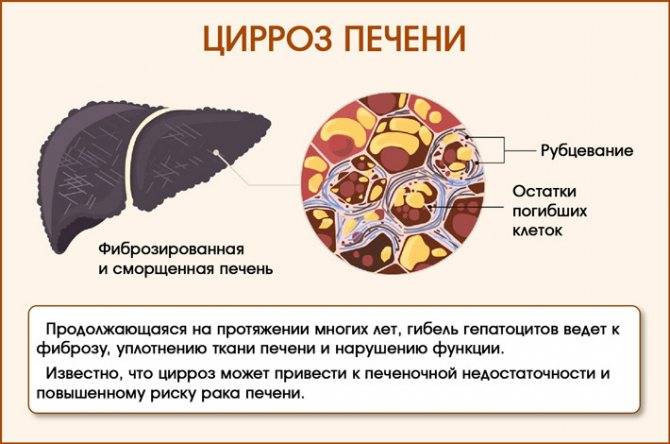
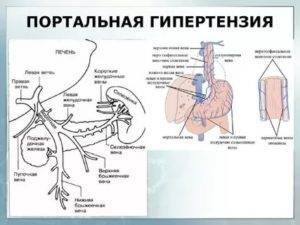
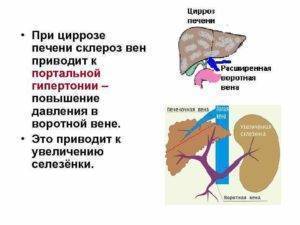
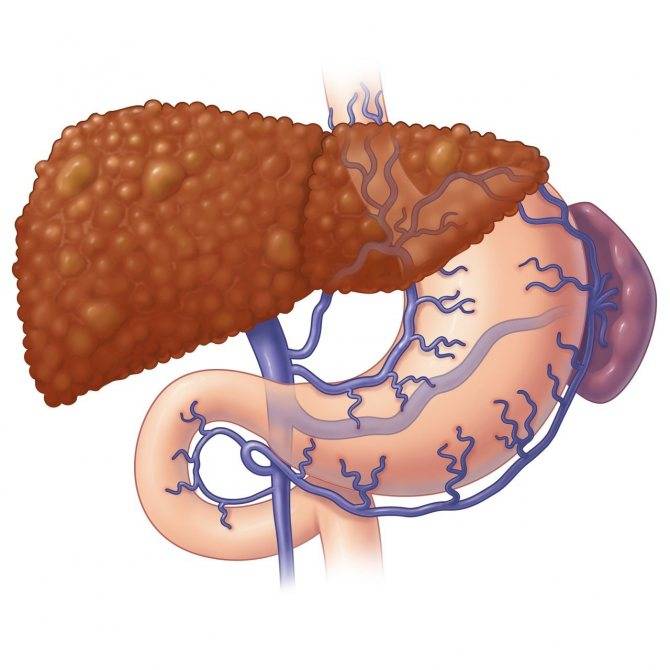
В основе развития любого варианта портальной гипертензии лежит нарушение кровообращения в ранее упомянутой воротной вене. При циррозе её ответвления сужаются, просвет капилляров закрывается. Это приводит к образованию новых сосудов или анастомозов. По ним кровь течёт в обход клеток печени и их снабжение ухудшается. При этом клетки печени подвергаются некрозу, затем начинается их регенерация, что приводит к ещё большему сдавлению оставшихся капилляров.

Затруднение кровотока ведёт к застою крови в селезёнке. Это вызывает её увеличение – спленомегалию, один из самых характерных симптомов заболевания. Спленомегалия сопровождается уменьшением числа клеток крови, воспалением селезёнки, прорастанию в её ткань волокон соединительной ткани.
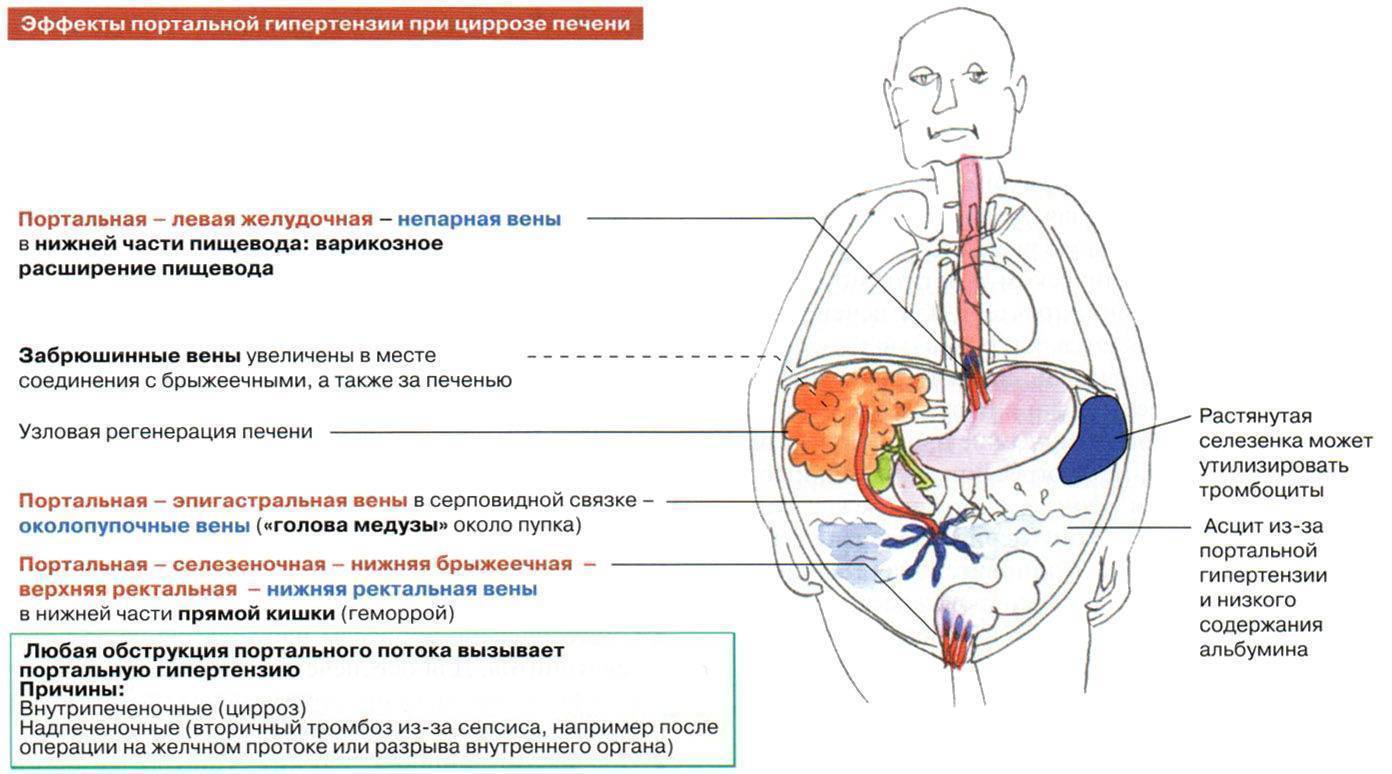
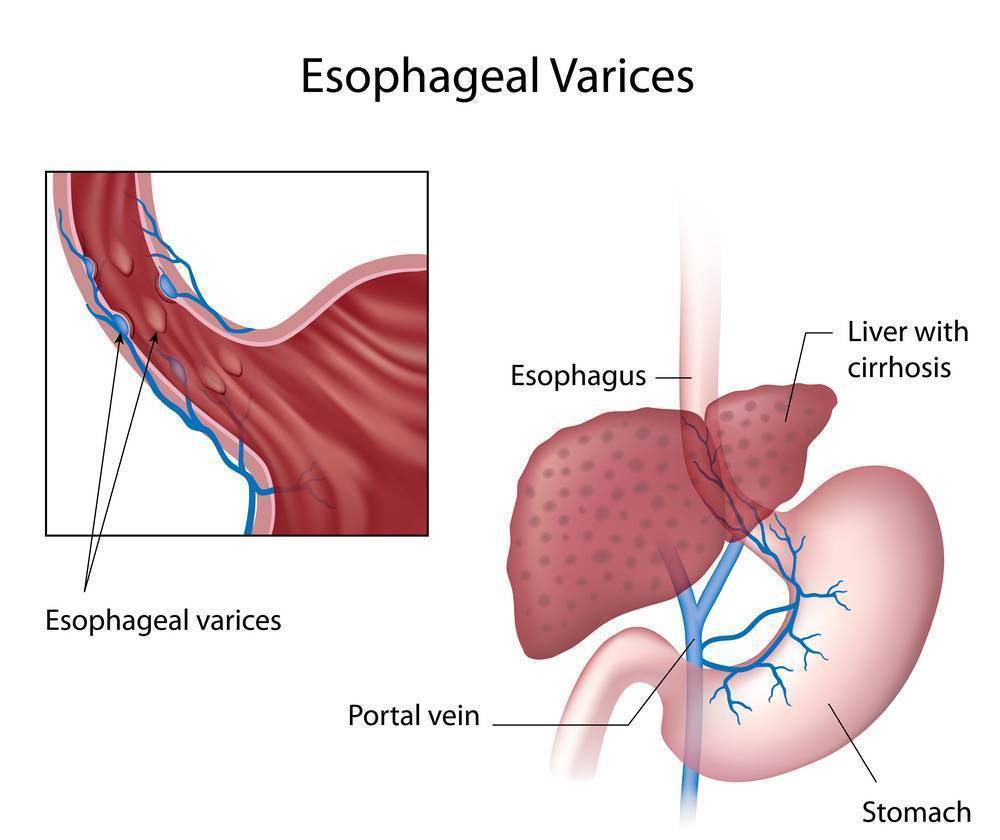
При гипертензии происходит образование новых сосудов во многих органах пищеварительного тракта. В частности, образуются расширения главных вен пищевода, желудка. При усугублении процесса возможны кровотечения из мест расширений.
Нарушение функции печени ведёт к снижению продукции белков крови, ухудшается её свёртываемость, а также прекращается инактивация альдостерона – гормона надпочечников. Всё это является причиной для развития асцита – выхода жидкости из кровеносного русла в брюшную полость.
Профилактика
 Одной из мер профилактики портальной гипертензии является полный отказ от вредных привычек — курения, наркотиков, алкоголя, а также от приема ряда лекарственных препаратов, оказывающих токсическое воздействие на печень.
Одной из мер профилактики портальной гипертензии является полный отказ от вредных привычек — курения, наркотиков, алкоголя, а также от приема ряда лекарственных препаратов, оказывающих токсическое воздействие на печень.
Первичная профилактика данного заболевания заключается в предотвращении развития тех болезней, которые могут его вызвать. К таким мерам относят следующие:
- Вакцинация от гепатита В.
- Отказ от пагубных привычек (употребление наркотиков, алкоголя, никотинсодержащих средств).
- Отказ от приема гепатотоксичных препаратов.
- Правильное питание.
- Борьба с неблагоприятными экологическими факторами.
После развития синдрома портальной гипертензии профилактические мероприятия заключаются в таких действиях пациента и врача:
- Диспансерное наблюдение.
- Своевременное лечение обостряющихся заболеваний, которые могут способствовать прогрессированию синдрома.
- Соблюдение всех рекомендаций врача.
Для предотвращения развития осложнений, вызывающихся синдромом портальной гипертензии, рекомендуется выполнять следующие назначения врача:
- Проведение ФГДС 1 раз в 1-2 года пациентам без признаков варикозного расширения вен пищеварительного тракта. При выявлении каких-либо изменений в венозных сосудах врач может назначать выполнение этого исследования чаще.
- Соблюдение диеты с сокращением объема протеинов и прием лактулозы для предупреждения печеночной энцефалопатии.
Портальный цирроз печени: причины, признаки, симптомы, стадии

Заболевание характеризуется нарушением кровообращения в системе воротной вены с возникновением всех симптомов портальной гипертензии. Чаще всего такая патология поражает мужчин старше 40 лет.
Одной из основных причин данного вида цирроза является злоупотребление алкоголем.
Что происходит при портальном циррозе печени?
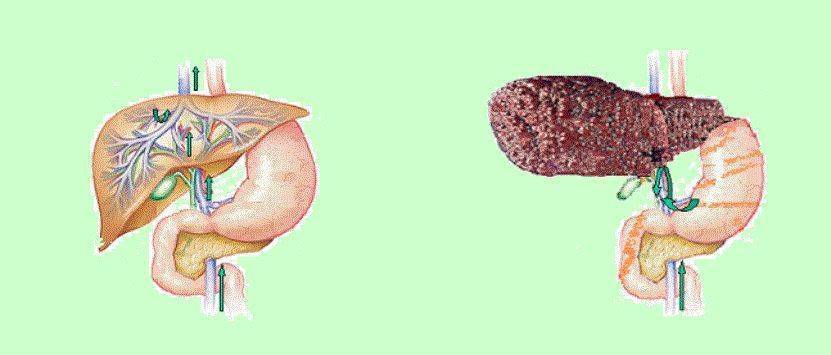
Когда действие этиологического фактора начинает менять структуру печеночной ткани, вокруг печеночных долек разрастается соединительная ткань. В норме по центру каждой дольки располагается центральная вена.
При разрастании фиброзной ткани этот сосуд меняет свое положение на боковое, что кардинальным образом нарушает кровоток в системе воротной вены. Этим объясняется и вся симптоматика патологического состояния, которая будет описана ниже.
Портальный цирроз печени: признаки и симптомы
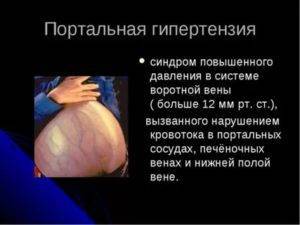
Основными моментами в клинической картине портального цирроза становятся все симптомы и осложнения портальной гипертензии. Портальная гипертензия – это повышение давления крови в системе воротной вены выше 12 мм рт. ст. Такой вид цирроза можно разделить на 3 стадии.
Стадия №1: Предасцитическая
На данном этапе у больного человека может не быть симптомов цирроза, либо они незначительны. Обычно на цирроз могут указывать кровотечения из носа, пищеводные или из расширенных геморроидальных вен, ухудшение общего самочувствия, слабость.
С прогрессированием патологического процесса слабость и утомляемость усиливаются, начинается потеря веса. Кроме того, беспокоят больного человека и явления диспепсии: тяжесть в животе, тошнота, повышенное газообразование.
Иногда могут быть признаки гормональных нарушений: снижение потенции у мужчин, нарушение менструальной функции у женщин. При осмотре и пальпации выявляется увеличение печени, селезенки. В некоторых ситуациях это могут быть единственные признаки цирроза.
Отмечается бледность кожных покровов, а желтуха при таком виде цирроза печени встречается редко. На коже имеются сосудистые звездочки, могут быть обнаружено покраснение ладоней («печеночные ладони»), увеличение молочных желез у мужчин (еще один признак нарушения продукции гормонов).
При назначении лабораторных анализов выявляются следующие отклонения: снижение гемоглобина, снижение уровня общего белка, альбуминов, увеличение гамма-глобулинов, билирубин повышен не всегда, в моче определяется уробилин.
При проведении рентгенодиагностики можно определить расширение вен пищевода, желудка. Во время ректоскопии иногда обнаруживается расширение геморроидальных вен.
Стадия №2: Асцитическая
Имеются все характерные симптомы цирроза печени. Главными симптомами этой стадии являются: похудание, сильная слабость и потеря работоспособности, асцит. Кожа сухая, шелушиться, могут быть нарушения периферической нервной системы (невриты).
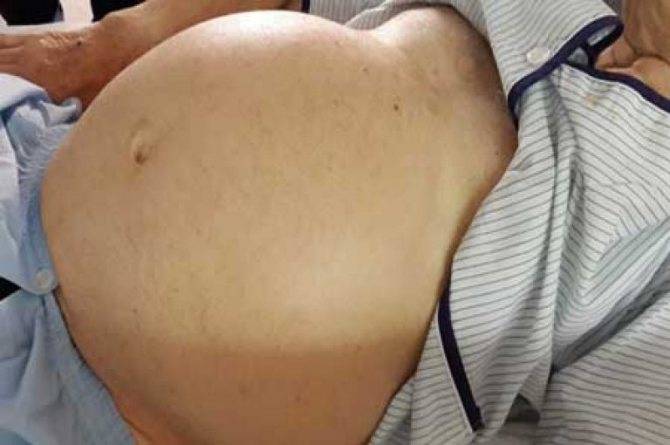
При осмотре определяются увеличенные размеры живота, расширенные вены на коже живота («голова медузы»). Перкуссия живота дает тупой звук (в норме – звонкий, барабанный). Часто из-за увеличенного живота появляются грыжи (паховые, пупочные).
Печень и селезенка увеличены, если их удается пропальпировать. В анализах кроки гемоглобин еще более снижен, понижены лейкоциты и тромбоциты.
Стадия №3: Кахектическая
Терминальная стадия. Прогноз на выживаемость для больного после появления асцита от полугода до 2 лет. В кахектической стадии человек истощен, потеря веса значительная. Асцит достигает максимума.
Развиваются кровотечения: чаще пищеводные или желудочные. Кожные покровы бледные, желтуха нередко проявляет себя на этом этапе болезни. Асцит плохо поддается лечению: после лечебной пункции жидкость чаще всего возвращается.
Истощение достигает крайней степени. Смерть при портальном циррозе печени может наступить от истощения, кровотечений из расширенных вен. Нередко смерть наступает после комы.
Также человек может погибнуть и от других заболеваний, не связанных с циррозом, т.к. его состояние не позволяет ему бороться с ними. Иногда развивается тромбоз воротной вены, что также может послужить причиной смерти.
Чаще всего заболевания протекает длительно, периодически то давая о себе знать, то затихая на время. При обнаружении патологии прогноз благоприятный, больные люди могут прожить 10 и более лет.
Однако при развитии асцита продолжительность жизни, чаще всего, не больше 2 лет.
Автору будет приятно видеть, что Вам был интересен этот материал.
(2 3,00 из 5) Загрузка…
Прогноз при портальной гипертензии
Прогноз при возникновении этого синдрома всегда обусловлен видом и степенью развития заболевания. При внутрипеченочной портальной гипертензии с большой долей вероятностью можно предсказать фатальный исход. Летальный исход обуславливается печеночной недостаточностью, сильным внутренним желудочно-кишечным кровотечением или совокупностью этих факторов.
При внепеченочной гипертензии прогноз более благоприятный. В этом случае синдром носит доброкачественный характер. Пациенты, страдающие этим заболеванием, могут прожить еще до 15 лет даже после проведения операции при качественном комплексном лечении.
Симптомы портального цирроза печени
Для начальной стадии портального цирроза не свойственны признаки, по этой причине диагностировать заболевание можно лишь на поздних этапах развития болезни.
Для данной разновидности цирроза свойственна симптоматика, которая характерна портальной гипертензии и последствиям при данном заболевании.
Среди общих признаков при портальном циррозе выделяется повышенное давление на портальную вену, достигающее критического уровня. Заболевание подразделяется по трем основным стадиям, для каждой из которых характерны собственные признаки.
Для предасцитической стадии умеренно нарушается функционирование органа, как следствие симптоматика отсутствует либо слабо выражена. Постепенно можно заметить появление:
- усталости;
- вялости;
- плохого самочувствия;
- снижения массы тела;
- носовых кровотечений.
Во время развития этого вида цирроза происходит все большее поражение печени. Пациент замечает появление выраженной диспепсии, которую сопровождают повышенное газообразование, позывы к рвоте, тяжесть в брюшине.
Кроме того, появляется риск нарушения в гормональном фоне. У женщин отмечается нарушение в менструальном цикле, а мужчины жалуются на снижение потенции. Доктор при пальпаторном осмотре обнаруживает, что печень и селезенка изменились в объемах. На данной стадии развитие портальной гипертензии наблюдается в редких случаях.
Следует заметить, что для портального цирроза желтушность кожных покровов, свойственная проблемам с печенью, является редким признаком, а кожа остается бледной.
Кроме того, у мужчин наблюдается увеличение молочных желез из-за нарушенной гормональной выработки. На кожных покровах пациентов можно заметить появление сосудистых звездочек, что свидетельствует о проблемах с циркуляцией крови и ее свертываемостью. Для ладоней и ступней свойственно синхронное покраснение.
Лабораторные исследования при данной патологии показывают, что:
- понижен общий белок в кровотоке;
- вырабатывается недостаточное количество билирубина;
- понижен уровень альбумина;
- повышена концентрация гамма-глобулина;
- в моче имеется уробилин;
- иногда повышен билирубин.
Чтобы диагностировать болезнь может быть назначено рентгенологическое обследование. Благодаря рентгену в органах пищеварения обнаруживаются расширенные вены, свойственные печеночным заболеваниям. В некоторых случаях может быть назначена ректоскопия для констатации расширения геморроидальных венозных сосудов.
При асцитической стадии характерны все признаки патологии. Приступать к лечению следует немедленно, поскольку процесс не обратим, а функции печени нарушаются каждый день все больше. Данная стадия портального цирроза характеризуется:
- утратой работоспособности;
- постоянной вялостью;
- понижением массы тела;
- появлением асцита;
- портальной гипертензией;
- сухостью и шелушением кожных покровов;
- нарушением функций периферической нервной системы.
В лабораторных исследованиях замечается устойчивое снижение гемоглобина. Кроме того, понижаются тромбоциты и лейкоциты. При пальпации печень и селезенка увеличены. Живот значительно увеличен в размерах, наблюдается образование грыж (пупочных или паховых).
На животе можно заметить «голову медузы» (расширение вен в области живота) – признак, свойственный портальному циррозу. При простукивании пораженная зона издает тупой звук.
Кахектическая стадия патологии еще называется терминальной. Терапия направлена на лечение осложнений, которые в это время несут большую опасность жизни пациента.
Подобное заболевание при наличии асцита чревато летальным исходом: продолжительность жизни от 6 месяцев до 2 лет. У пациентов с данной стадией заболевания сильно снижается масса тела, появляется портальная гипертензия и асцит значительных объемов.
Ситуация осложняется кровотечением из желудка и пищевода. Возможно развитие желтухи либо приобретение кожей выраженного бледного оттенка.
Терапия асцита дает результат на короткое время: когда проведено лечение, жидкость способна постепенно возвращаться. Иногда смерть пациента обусловлена не самим циррозом, а другими патологиями.
Это объясняется тем, что нарушение печеночных функций не позволяет организму в полной мере вести борьбу с болезнетворными бактериями. Зачастую летальный исход происходит из-за чрезмерного истощения, серьезного внутреннего кровоизлияния или комы печени.
Чтобы диагностировать цирроз печени, врач назначает проведение:
- общего и биохимического анализа крови;
- ультразвукового исследования;
- МРТ либо КТ;
- биопсии печеночных тканей.
Причины развития
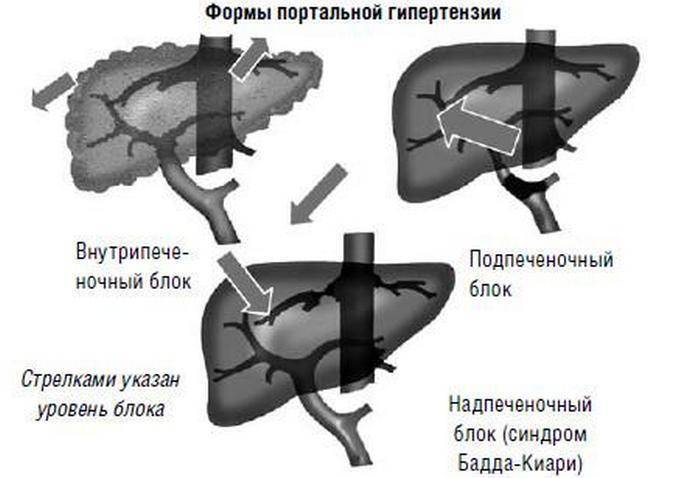
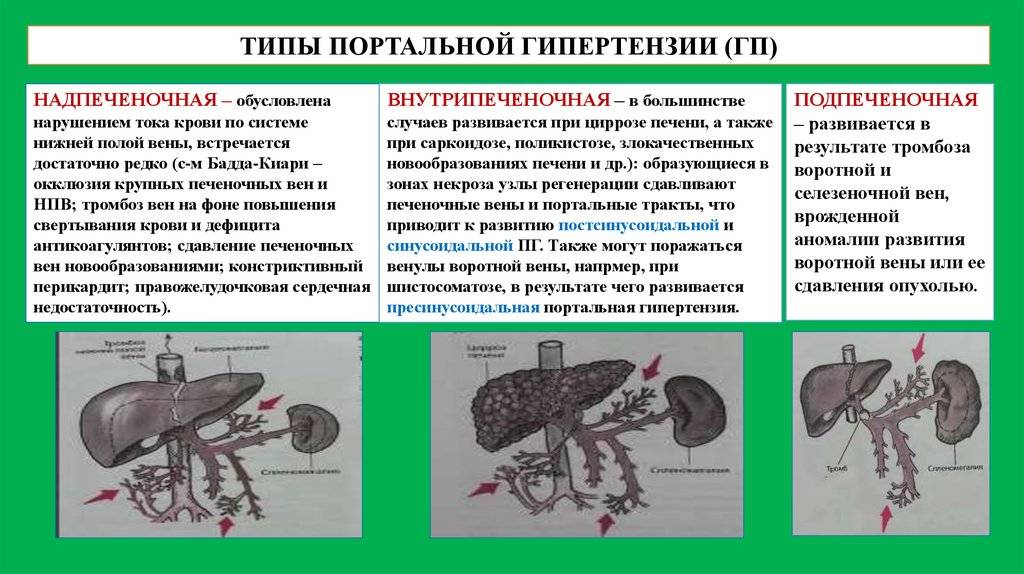
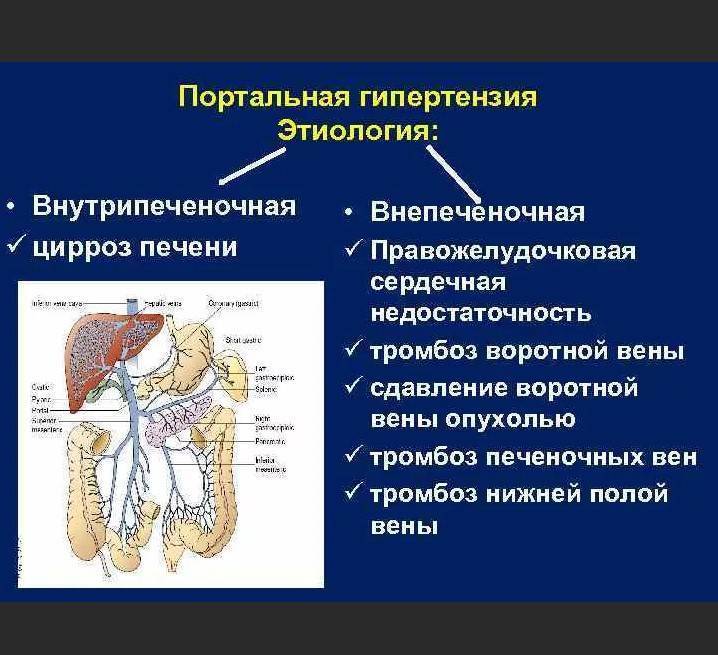
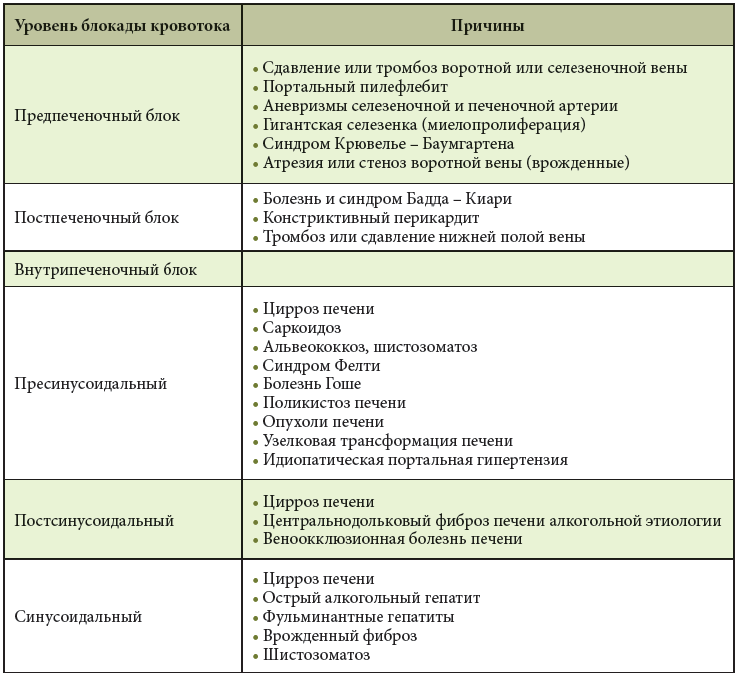
Спровоцировать гипертонию воротной вены могут различные факторы. Так, например, надпочечная блокада формируется на фоне болезни Бадда-Киари, сужения половой вены, в результате постоянного давления новообразований, и патологических процессов, сопровождающих воспаление в сердечной сумке.
Внутрипеченочная форма болезни в основном диагностируется из-за развития самого цирроза. Также в роли ее провокатора могут выступать:
- прохождение затяжного курса лечения цитостатиками;
- недавно проведенные операции на органах брюшной полости;
- развитие воспалительных реакций в клеточных структурах печени.
Внепеченочный синдром образуется в результате врожденных и приобретенных аномалий сосудистой системы, перитонита или осложнений, появившихся в послеоперационный период. Определить точную причину развития синдрома может только врач после тщательной диагностики и сбора анамнеза. В основном, именно от нее и зависит дальнейшая тактика лечения.
Классификация. Симптомы
Патофизиология (стадии течения и усугубления болезни) заболевания.
Патогенез портальной гипертензия насчитывает несколько стадий своего развития:
- Начальная, или компенсированная. Не диагностируется без проведения анализов и других исследований внутренних органов. Обычно пациент называет такие симптомы: лёгкая тошнота, слабость, боли в районе пупка и повышенное газообразование.
- Умеренный или субкомпенсированный характер развития. Субкомпенсация печени включает в себя признаки усиления вышеперечисленные симптомов и к этому добавляется увеличение печени и селезёнки.
- Выраженная стадия может иметь такие признаки, как короткие кровотечения из носа и рта, отёки, брюшная водянка (асцит). Асцит выдаёт себя вздутием живота, напоминающим беременность, кожа натягивается, выпирает пупок.
- Осложнённая или декомпенсированная. Декомпенсация заболевания вызывает у больного появление «головы медузы» вокруг пупка (представляет собой вздувание и распирание вен спереди живота), геморрой, желудочные кровотечения. Кровавая рвота с коричневым оттенком, почернение кала и кровь из заднего прохода.
Также портальную гипертензию классифицируют по локализации очага проблемы, диагностируя следующие признаки:
- Предпечёночная, ещё носит название синдром Бадда-Киари, когда венозная кровь не может нормально отводиться от печени по причине тромбов в печёночных венах. Закладывается заболевание ещё в детском возрасте. Функцию портальной вены начинают выполнять близлежащие сосуды, в связи с чем формируется их различная толщина. Заболевание даёт о себе знать кровотечениями пищевода и изменениями свёртываемости крови.
- Внутрипечёночная. Наблюдается пожелтение руки и языка, асцит и иногда кровотечения. Опасность асцита велика, он нарушает работу всех внутренних органов, давя на их стенки. Если произойдет давление на лёгкие, то это может привести к удушью человека.
- Смешанная характеризуется наличием и тех, и других симптомов.

Для диагностики портальной гипертензии применяют МРТ
Критерии для данных классификаций: нарастание симптомов и локализация тромбов и барьеров крови.
Методы диагностики
Клинические проявления цирроза у детей напоминают симптомы других заболеваний. Поэтому специалист обязан провести дифференциальную диагностику патологии с:
- хроническим, острым сывороточным и эпидемическим гепатитом;
- паразитарными заболеваниями печени и фиброзом ее тканей;
- гепатомегалией;
- болезнями, связанными с нарушением обмена веществ;
- опухоли в брюшине.
Таблица 1 – Методы диагностики детского цирроза
| Вид исследования | Цель применения | Результаты, подтверждающие цирроз |
|---|---|---|
| Общий анализ крови | Оценить функции печени. | Пониженный гемоглобин. |
| Снижение количества лейкоцитов и эритроцитов. | ||
| Повышение ретикулоцитов. | ||
| Увеличение СОЭ. | ||
| Анализ мочи | Увеличение числа клеток плоского эпителия, эритроцитов. | |
| Присутствует белок, лейкоциты, уробилин. | ||
| Расширенный анализ крови | Высокий уровень общего и прямого билирубина, щелочной фосфатазы, АСТ и АЛТ. | |
| Пониженное (иногда повышенное) количество глюкозы. | ||
| Низкий уровень общего белка, холестерина и всех его фракций. | ||
| Сниженный протромбиновый индекс. | ||
| УЗИ брюшной полости | Определить степень поражения печени, выявить сопутствующие патологии. | Увеличенная или уменьшенная печень. |
| Есть участки очагового уплотнения с повышенной эхогенностью. Это признак того, что гепатоциты замещены соединительной тканью. | ||
| Наличие мелких или крупных узелков. | ||
| Изменение размеров селезенки (она увеличена). | ||
| ФГДС | Расширенные вены в пищеводе. | |
| Лапароскопия | Плотная, бугристая поверхность печени. | |
| Разросшаяся соединительная ткань. | ||
| Крупные, маленькие или смешанные узлы. | ||
| Деформация правой доли печени (обнаруживается на последней стадии цирроза). |
При подозрении на вирусный или билиарный цирроз назначаются дополнительные анализы крови. Выявляют антитела к вирусам гепатита или митохондриям.
Для получения более точной информации о патологических процессах в печени, дефектах ее строения, патологиях вен, артерий и желчевыводящих путей рекомендуется прохождение компьютерной или магнитно-резонансной томографии.
Окончательный диагноз ставят лишь после гистологического исследования тканей печени, взятых при биопсии.
Лабораторные методы исследования
- Общий анализ крови, для которого будет характерно увеличение ретикулоцитов, снижение количества гемоглобина, эритроцитов и лейкоцитов, увеличение СОЭ (скорости оседания эритроцитов);
- Печеночные пробы, для которых будет характерно увеличение прямого и непрямого билирубина, печеночных трансаминаз, щелочной фосфатазы и снижение общего белка, его фракций и глюкозы;
- Биохимия крови, для которой будет характерно снижение электролитного состава, протромбинового индекса и холестерина со всеми фракциями;
- Общий анализ мочи, для которого характерно появления большого количества белка, увеличение клеток плоского эпителия, лейкоцитов и эритроцитов.
Как лечить цирроз у детей, решает врач после получения результатов обследования. Но, как правило, при таком диагнозе назначается комплексное лечение: применение медикаментозных средств и соблюдение диеты. Терапия проводится под строгим контролем врача. В тяжелых случаях прибегают к оперативному вмешательству.
Медикаментозное лечение
- противовирусная терапия, если врожденный цирроз печени вызван вирусной инфекцией;
- глюкокотрикостероиды (гормоны);
- гепатопротекторы;
- желчегонные препараты (только если нет противопоказаний);
- плазмоферез;
- детоксикационная терапия;
- сорбенты;
- лекарственные препараты, снижающие давления в портальной вене при развитии синдрома портальной гипертензии;
- мочегонные препараты;
- переливание донорской эритроцитарной массы и плазмы при массивных кровотечениях из органов желудочно-кишечного тракта.
Лечебная тактика при гипертензии
Лечение портальной гипертензии направлено на основное заболевание. Если причиной послужил гепатит, то назначаются противовирусные лекарства, гепатопротекторы, диета, препараты кальция и калия. Дополнительно нужно принимать комплексные витамины. Противовирусные препараты показаны при выявлении гепатитов B, C и D. Применяются такие лекарства, как Даклинза, Рибавирин, Триворин, Ребетол.
При необходимости проводится дезинтоксикационная терапия. Для улучшения отхождения желчи показаны препараты на основе урсодезоксихолевой кислоты. Для защиты тканей печени используются гепатопротекторы (Гептрал, Эссенциале Форте Н, Карсил, Гепабене). Дополнительно назначаются эубиотики и ферментные препараты.
При гепатите показана диета №5. Лечение портальной гипертонии предполагает полный отказ от спиртных напитков. Если причиной данной патологии послужил тромбоз, то применяются антикоагулянты (Вессел Дуэ Ф) и антиагреганты (Аспирин Кардио, Клопидогрел). Некоторые лекарства противопоказаны при печеночной недостаточности.
Всех больных с признаками высокого давления в системе воротной вены госпитализируют в отделение портальной гипертензии. Для нормализации состояния человека наиболее часто применяются следующие группы медикаментов:
- ингибиторы АПФ;
- бета-адреноблокаторы;
- нитраты;
- гликозаминогликаны;
- аналоги соматостатина;
- диуретики;
- гормоны гипофиза;
- препараты лактулозы.
Для профилактики бактериальных осложнений назначаются антибиотики. Если выявлена внепеченочная портальная гипертензия или любая другая ее форма, то требуется соблюдение строгой диеты. Необходимо ограничить потребление соли, белковой пищи (яиц, мяса, рыбы, бобовых). Во время лечения нужно избегать физических нагрузок.
При неэффективности консервативной терапии прибегают к хирургическому вмешательству. Оно показано при развитии осложнений. Наиболее часто проводятся шунтирование, деваскуляризация пищевода, пересадка печени, резекция и удаление селезенки. Операция необходима и в том случае, если высокое венозное давление обусловлено сдавливанием сосуда опухолью.
Методы лечения осложнений
При развитии кровотечения требуется экстренная помощь. Возможны следующие виды вмешательств:
- ушивание сосуда;
- эндоскопическое склерозирование;
- перевязка вен;
- баллонная тампонада;
- лигирование.
В экстренном порядке проводится эзофагоскопия. При варикозном расширении вен пищевода организуется эндоскопическое клипирование. Нередко проводится прижигание (электрокоагуляция). Дополнительно могут назначаться гемостатики. Если выявлена портальная гипертензия при циррозе печени, то возможно развитие гиперспленизма.
В этом случае лечение предполагает:
- назначение стимуляторов лейкопоэза;
- применение аналогов гормонов надпочечников;
- эмболизацию селезеночной артерии.
В тяжелых случаях орган удаляется. При развитии асцита на фоне гипертензии портальной вены назначаются мочегонные (Лазикс). Они способствуют выведению избытка жидкости. Внутривенно вводятся альбумины. Очень часто назначаются антагонисты гормонов коры надпочечников.
Трудно поддается терапии такое осложнение, как печеночная энцефалопатия. При ней нарушается функция головного мозга. При этом осложнении необходимо:
- соблюдать строгую диету со снижением количества потребляемого белка;
- нормализовать стул;
- проводить очистительные клизмы;
- принимать препараты на основе лактулозы.
Часто назначаются седативные лекарства и антибиотики. В тяжелых случаях требуется пересадка печени. Найти подходящего донора очень сложно. На поздней стадии портальной гипертензии, когда наблюдается декомпенсация, проводится паллиативное лечение. Это могут быть лапароцентез и дренирование. Прогноз зависит от основной причины гипертензии и тяжести нарушений. Наложение анастомозов продлевает жизнь больному человеку. Наиболее плохой прогноз наблюдается при внутрипеченочной форме гипертензии.