Лечение
При позднем выявлении цирроза, когда есть серьезные осложнения, больному лишь затормаживают развитие патологического перерождения паренхимы, избавляют от болевого синдрома, снижают интоксикацию организма, облегчают его состояние. Если осложнений нет, возможна трансплантация ¼ здоровой части печени. В этом случае при полном устранении возможной интоксикации, соблюдении режима питания, приеме гепатопротекторов орган восстанавливается полностью.
Иногда токсический цирроз выявлен в скрытой фазе при профилактическом обследовании или диспансеризации, обращении в больницу с другими заболеваниями. В этом случае назначается комплексное лечение:
- гепатопротекторы поддерживают здоровые клетки, стимулируют их регенерацию;
- желчегонные препараты;
- ингибиторы, стимулирующие секрецию печени;
- глюкокортикоиды, локализующие воспалительный процесс и разрастание соединительной ткани;
- витамины, участвующие в обмене веществ и снимающие интоксикацию: С, Е, А, Д, группы В;
- диета № 5 по Певзнеру, исключающая продукты: а) с высоким гликемическим индексом; б) нагружающие пищеварительную систему (грубая клетчатка, бобовые); в) содержащие вредные компоненты (избыточную соль, канцерогены, консерванты, животные жиры).
Помимо этого устраняется источник интоксикации, проводится профилактика возможных осложнений токсического поражения.
Анемический синдром
Анемия (малокровие) является достаточно частым симптомом хронических заболеваний печени и цирроза в том числе. Что такое анемия?
Гемоглобин – это железосодержащий белок, входящий в состав эритроцитов (красных кровяных шариков). Основная функция гемоглобина – перенос кислорода в ткани. При снижении его уровня, происходящего при развитии анемии, начинается гипоксия (кислородное голодание) тканей.
Проявления анемии
Клинические проявления анемии зависят от причины, ее вызвавшей. Однако, есть общие симптомы, которые встречаются при всех видах анемий:
- Бледность кожных покровов и слизистых.
- Повышенная утомляемость.
- Слабость.
- Обмороки, учащенное сердцебиение и т. д.
Для каждого вида анемий существуют и свои характерные признаки. При железодефицитной анемии наблюдается сухость кожи, ломкость и изменение формы ногтей. Гемолитическая анемия обычно сопровождается желтухой. При анемии, вызванной недостатком фолиевой кислоты, появляется стоматит (воспаление слизистой оболочки рта), глоссит (воспаление языка), ощущение покалывания в руках и ногах и т. д.
Диагностика
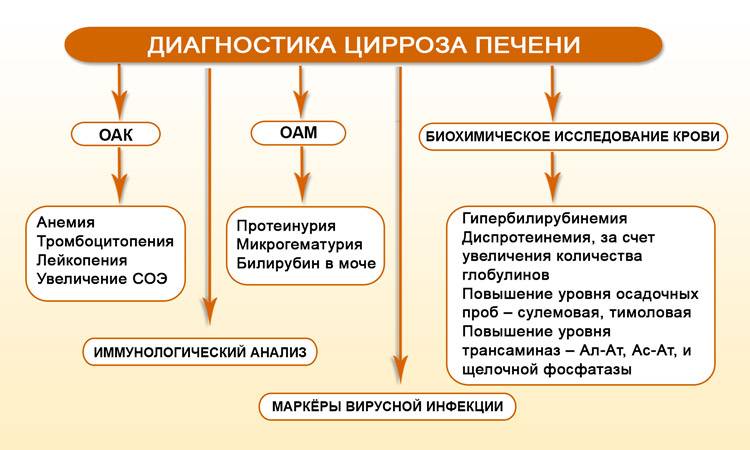
Диагноз устанавливается при исследовании периферической крови. Для этого часто достаточно сдать общий анализ крови (ОАК), а при необходимости проводятся и другие исследования.
Общий анализ крови
В ОАК выявляется, прежде всего, снижение уровня гемоглобина и эритроцитов. Определяется гематокрит – соотношение форменных элементов крови (эритроциты, лейкоциты и т. д.) к плазме. Рассчитывается цветной показатель (ЦП) – содержание гемоглобина в эритроците.
Также в ОАК возможно определить размеры эритроцитов – нормоциты, микроциты (уменьшение) или макроциты (увеличение). Иногда появляются качественные изменения эритроцитов:
- изменения величины (анизоцитоз);
- формы (пойкилоцитоз);
- степени окрашивания (анизохромия);
- появление «молодых» форм – ретикулоцитов и т. д.
Другие методы диагностики
Для более точного определения причины анемии возможно проведение специфических методов исследования: уровни сывороточного железа, фолиевой кислоты, B12, трансферрина, ферритина и т. д.
Иногда проводится биохимическое исследование крови – определение уровня билирубина, активности печеночных трансаминаз и др.
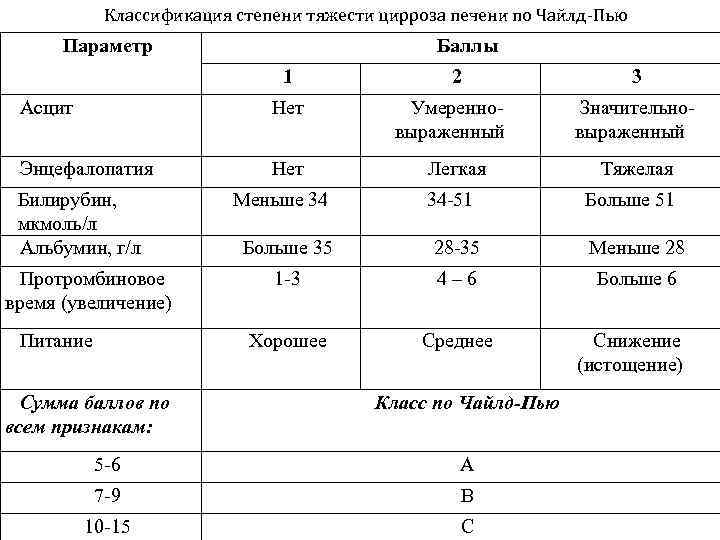
Диагностика
 Цирроз можно установить на ранней стадии его развития. Однако определить его морфологический тип в начале заболевания не представляется возможным, установить его можно только по мере того, как увеличивается в размерах печень.
Цирроз можно установить на ранней стадии его развития. Однако определить его морфологический тип в начале заболевания не представляется возможным, установить его можно только по мере того, как увеличивается в размерах печень.
Обычно для того, чтобы подтвердить наличие цирроза печени и установить его морфологический тип, назначаются такие анализы:
- К лабораторным анализам, назначаемым для определения цирроза печени, относятся: общий анализ крови и мочи, коагулограмма, печёночные пробы, протеинограмма. Все лабораторные анализы нужно проводить в утреннее время на голодный желудок. О циррозе можно говорить только в том случае, когда все показатели выше нормы;
- Ультразвуковое исследование. Чтобы информация при исследовании была более обширной, проводится обычно УЗИ с контрастом. При проведении обследования пространство печени заполняется специальным раствором, благодаря чему вырисовывается вся картина происходящих нарушений органа вследствие болезни. Такой метод исследования назначается обычно, когда заболевание протекает в средней или поздней стадии, за полный период обследования УЗИ может назначаться неоднократно;
- Компьютерная томография. Такой метод диагностики назначается для того, чтобы определить деструктивные процессы, протекающие в поражённом органе. Для того, чтобы клиническая картина была более точной, обследование, как и в предыдущем случае, рекомендовано проводить с использованием контрастного вещества;
- Биопсия. Данный анализ назначается непосредственно для определения морфологического типа цирроза печени. Процедура проведения биопсии рассматривается как хирургическая диагностика и проводится под местным наркозом. Во время процедуры в правое подреберье вводится тонкая игла с закругленным концом, с помощью которой берётся небольшой забор небольшого участка печени. Вся процедура проводится под контролем аппарата УЗИ.
Методы терапии мелкоузлового цирроза
Лечение мелкоузлового цирроза проводится так же, как и при других формах заболевания. Терапия преследует следующие цели:
- остановку замещения железистых тканей соединительными волокнами;
- компенсацию функциональных нарушений, развившихся вследствие цирротического процесса;
- лечение заболеваний, ставших причиной цирроза;
- снижение нагрузки на сосуды пищевода, желудка, брюшины;
- предотвращение осложнений.
Всем больным с циррозом показана диета №5, нормализация режима дня. Рацион должен быть сбалансированным, включать все необходимые питательные вещества. Категорически недопустимо принимать спиртное. Если есть вероятность печеночной недостаточности или энцефалопатии, то назначается диета с уменьшенным содержанием белкового компонента. При чрезмерной отёчности и скоплении жидкости в брюшной полости следует исключить потребление соли.
Категорически недопустим бесконтрольный приём лекарственных средств. Пациентам с циррозом противопоказаны многие медикаментозные препараты, а также большинство нетрадиционных методов лечения. Не рекомендуется фитотерапия и приём БАДов.
Из медикаментов применяются препараты урсодезоксихолевой кислоты при выраженном холестазе. При генетически обусловленных обменных нарушениях предписываются лекарственные средства для устранения накоплений меди, железа или других веществ.
Обязательно назначаются препараты группы гепатопротекторов. Лекарства на основе эссенциальных фосфолипидов необходимы для поддержки и скорейшей регенерации гепатоцитов. L-орнитин-L-аспартат ускоряет переработку токсичных соединений, улучшая функцию печени.
Если известна точная причина развития цирроза, назначается терапия для её устранения. С этой целью применяются противовирусные препараты, гормональные средства для коррекции аутоиммунных заболеваний. Антибиотики используются при осложненном течении недуга, например, при развитии перитонита на фоне асцита. Назначаются препараты группы пенициллинов, сульфаниламиды, аминогликозиды.
Для купирования кожного зуда эффективны антигистаминные препараты. Мужчинам с гормональным дисбалансом рекомендуются препараты тестостерона.
При признаках портальной гипертензии показано использование медикаментов для снижения давления в системе воротной вены. Также прописывают мочегонные препараты. Всем пациентам проводится терапия витаминами и иммуностимулирующими средствами.
При угрозе осложнений принимаются такие меры, как диализ, трансфузии донорской крови, детоксикация организма. При массивном скоплении жидкости в брюшной полости проводится её откачка. При интенсивной портальной гипертензии снижение нагрузки на сосуды коллатерального кровотока достигается их шунтированием.
Если мелкоузловой цирроз стремительно прогрессирует, имеет тенденцию к развитию осложнений, протекает тяжело, показано радикальное лечение, заключающееся в пересадке донорского органа.
Осложнения и прогноз
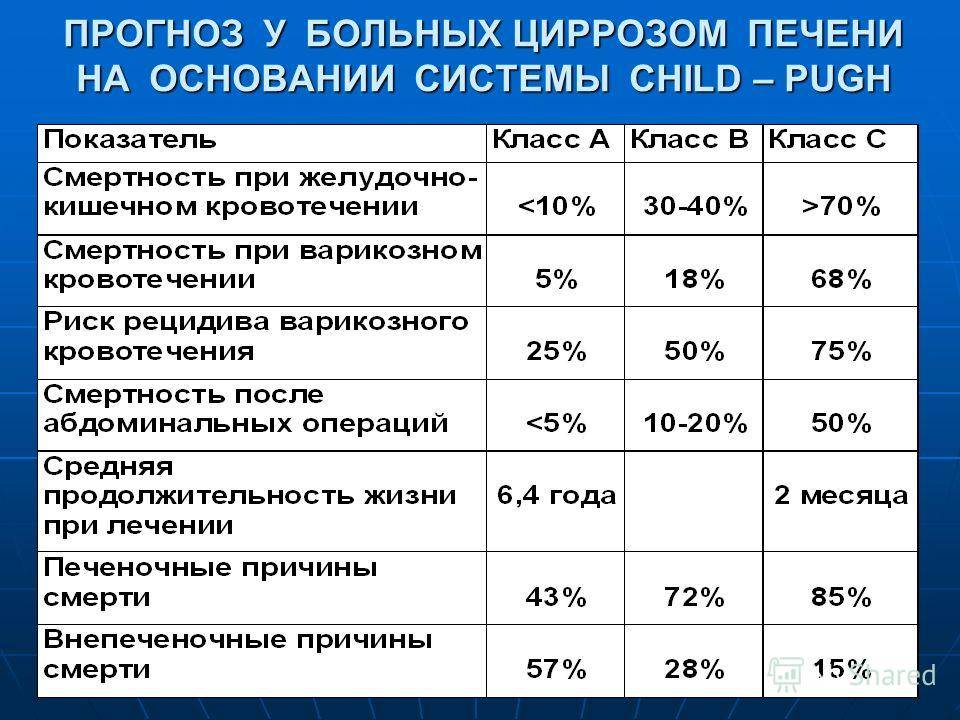
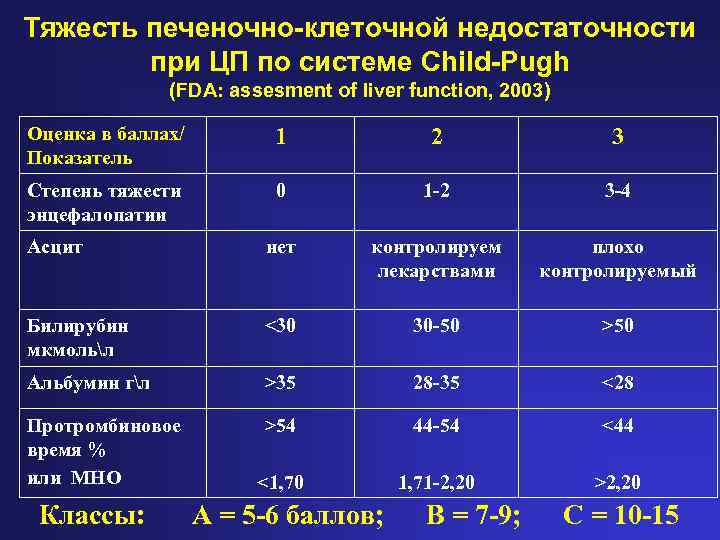
Прогноз неблагоприятный. Несмотря на получаемое лечение, в 75% случаев болезнь прогрессирует, пациенты умирают через 1-5 лет от осложнений: кровотечения, энцефалопатия, печеночноклеточный рак.
Адекватное лечение, строгое соблюдение диеты, полное воздержание от спиртных напитков существенно повышают шансы пациента на компенсацию болезни.
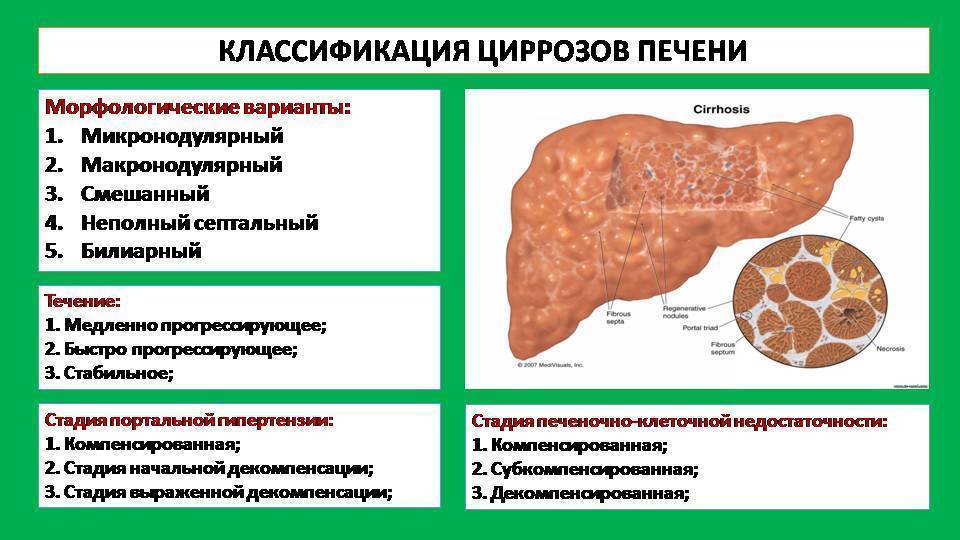
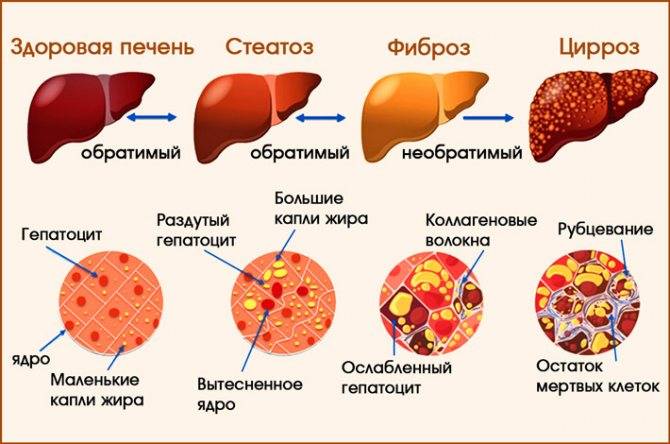
Развитие болезни обычно имеет три стадии: компенсации, субкомпенсации, декомпенсации.
Первая стадия может протекать бессимптомно, однако печень вынужденно работает с усиленной нагрузкой.
Клетки паренхимы значительно изменяются в результате возникшего воспаления. Они постепенно замещаются клетками соединительной ткани.
Оставшиеся здоровые клетки печени начинают ускоренно делиться, однако образование здоровой печеночной ткани происходит медленнее, чем развитие соединительной ткани.
На второй стадии, субкомпенсации, начинают появляться первые симптомы: слабость, снижение веса, дискомфорт, боли в правом подреберье, отсутствие аппетита.
Возможна тошнота, рвота, горечь во рту, отрыжка, отвращение к пище, особенно жирной, непереносимость спиртных напитков.
Во время второй стадии у больного обостряются боли и тяжесть в животе, особенно в области правого подреберья, эпигастрия. При пальпации обнаруживается увеличение печени.
Стадия декомпенсации. О ней свидетельствует появление печеночной недостаточности, синдром портальной гипертензии, желтуха. Самое тяжелое осложнение этой стадии – печеночная кома.
Читайте далее:

Мелкоузловой (микронодулярный) цирроз печени: симптомы, макропрепарат, лечение и продолжительность жизни
Алкогольный цирроз печени: симптомы, признаки, лечение и сколько с ним живут
Классификация цирроза печени: виды и стадии
Алиментарный цирроз печени: причины, симптомы, лечение и прогноз
Компенсированный цирроз печени: что это такое, причины, симптомы и лечение
Симптоматика цирроза
Если говорить о симптоматике заболевания в целом, то следует отметить, что она довольно обширна. Степень выраженности тех или иных симптомов напрямую зависят от стадии болезни и от сопутствующих заболеваний. Ведь при циррозе страдает не только печень, но и все внутренние органы, и важнейшие системы организма человека.
Для заболевания характерно вялотекущее, прогрессирующее состояние так называемый латентный — скрытый период. К сожалению, больной очень долго не ощущает изменений в организме и поэтому болезнь успевает развиться по наихудшему сценарию. Только когда у человека появляются осложнения, он обращается за медицинской помощью, но иногда это, к сожалению, бывает очень поздно.
Ведь цирроз незаметно развивается на протяжении 5, а иногда и 7 лет, а когда человек, наконец, приходит в больницу, то ему ставят диагноз – цирроз последней стадии и во многих случаях летальный исход (смерть пациента) наступает спустя год или чуть больше после этого.
Самыми частыми признаками из всех проявлений симптоматики могут служить частые скудные носовые кровотечения или кровоточивость десен. Это состояние вызвано нарушением свертываемости крови в печени — геморрагический синдром.
Общие признаки:
- боли под реберной дугой справа;
- потеря аппетита (интерес к пище пропадает);
- у человека снижается активность и появляется слабость;
- наблюдается потеря веса;
- стул нестабилен (диарея, запоры);
- болезненные ощущения по кишечнику;
- повышенное газообразование, в результате чего возникает метеоризм;
- тошнота, рвота с примесью желчи и без таковой;
- изжога;
- вздутие живота;
- признаки асцита – одышка, появление грыж (пупочных, паховых, бедренных);
- появляется кровоточивость различных органов (у женщин повышаются маточные кровотечения);
- анемия;
- лейкоцитоз;
- кожные покровы и слизистые окрашиваются в лимонный цвет;
- появляется нестерпимый, весьма интенсивный подкожный зуд;
- нарушение сна и периода бодрствования, поведение человека меняется – появляется агрессия, при выполнении привычной работы возникают сложности, вождение автомобиля затруднено из-за дрожания рук и нижних конечностей – симптомы печеночной энцефалопатии.
Как правило, первичный билиарный цирроз не вызывает сильного увеличения печени (поверхность органа на ощупь гладкая, без явных бугров). При крупноузловом типе заболевания доктор, проводящий пальпацию, устанавливает, что орган увеличен в размерах, болезненный, бугристый. Кроме всего, вследствие нарушений со стороны желудочно-кишечного тракта у больных развивается дефицит витамина В12, что становится причиной анемии.
Клиническая картина заболевания выражается в основном в снижении активности человека, даже легкие физические нагрузки он не может переносить. Перепады настроения, особенно у женщин случаются очень часто – в течение небольшого промежутка времени раздражительность или чувство беспокойства сменяются полной потерей интереса ко всему, то есть возникает апатия. У пожилых людей появляется сонливость, заторможенность. В течение дня температура тела может несколько раз подниматься, а затем вновь приходит в норму.
У пациентов, страдающих тяжелыми стадиями болезни, отмечается полная потеря всех имеющихся у человека форм чувствительности — тактильной, болевой, температурной, а также отмечаются расстройства сосудистой системы. Такое состояние обусловлено развитием полинейротропии (множественное поражение периферических нервов).
Чтобы достоверно установить морфологический вариант заболевания, необходимо провести исследование, которое называется лапароскопия.
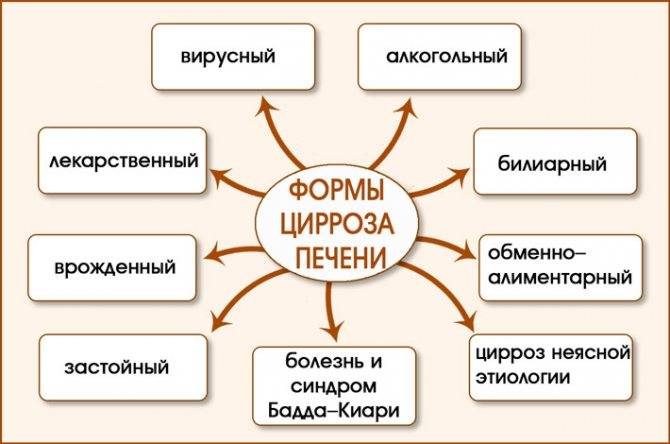
Причины заболевания
В медицине есть два основных понятия цирроза — первичный или истинный и симптоматический или вторичный. Следует отметить, что вторичный тип заболевания обусловлен сердечной недостаточностью или калькулезным холециститом.
Как уже упоминалось ранее этиология развития заболевания у женщин и мужчин в зрелом и молодом возрасте – это вирусные гепатиты различных форм, в том числе и алкогольный гепатит, а также так называемый токсический цирроз печени, возникающий на фоне интоксикации (отравления) организма ядовитыми веществами.
Последняя форма может возникнуть из-за приема некоторых лекарств (антибактериальные, противовирусные препараты) в неправильной – большой дозировке при их длительном употреблении. Однако, из всех известных факторов, обуславливающих появление этого коварного недуга, на долю цирроза, возникшего по вине вирусного гепатита, приходится львиная доля — 70% от общего количества.
Но наибольшую опасность несет вирус гепатита С. Именно этот вирус, способен затаиться в организме и коварность его в том, что он очень долго никак себя не проявляет, а диагностировать его можно лишь при обследовании либо при проведении тщательного специального лабораторного исследования.
Жировой гепатоз могут спровоцировать нарушения обменных процессов в организме. Причины жировой дистрофии органа различные бактериальные токсины, локализующиеся в паренхиме печени. Жировой дистрофией страдают пациенты с диагнозом сахарный диабет, а также люди с тяжелой формой ожирения.
Первичный тип заболевания не вызывает явных изменений в структуре органа, но под воздействием длительных разрушающих воспалительных процессов образуются множественные рубцы и таким образом, в анамнезе больного появляется диагноз — цирроз печени.
Важной причиной для возникновения прогрессирующего заболевания является состояние артерий печени.
Очень часто к фиброзным изменениям структуры органа приводит именно нарушение со стороны венозного и артериального кровообращения сосудов органа. Поэтому у многих людей, страдающих венозным застоем крови, впоследствии развивается цирроз.
Некроз тканей может вызывать нарушенный кровоток при наличии гипоксии клеток печени, когда гепатоциты не получают должного объема кислорода. Такое состояние бывает при тромбозах или при резком падении артериального давления (травма, заражение крови, анафилактический шок и прочие причины могут стать провоцирующими).
Для удобства читателя еще раз дадим описание часто и редко встречающихся причин цирроза и сделаем это списком:
- Вирусные гепатиты.
- Злоупотребление крепкими спиртными напитками.
- Когда жировой и углеводный обмен нарушен (сахарный диабет, ожирение) может возникнуть неалкогольный стеатогепатит.
- Аутоиммунный гепатит.
- Первичный билиарный цирроз (отток желчи длительное время нарушен, прогрессирующий холестаз). Развивается у людей – чаще у женщин в зрелом и среднем возрасте (после 40 лет). Со стороны эндокринной системы у женщин могут появиться сбои — нарушения в работе яичников. Заболевание может спровоцировать период менопаузы либо аборты или роды.
- Прием токсичных лекарств – препараты противотуберкулезного или противоракового действия.
- Попадание в организм отравляющих веществ – ртути, свинца и других.
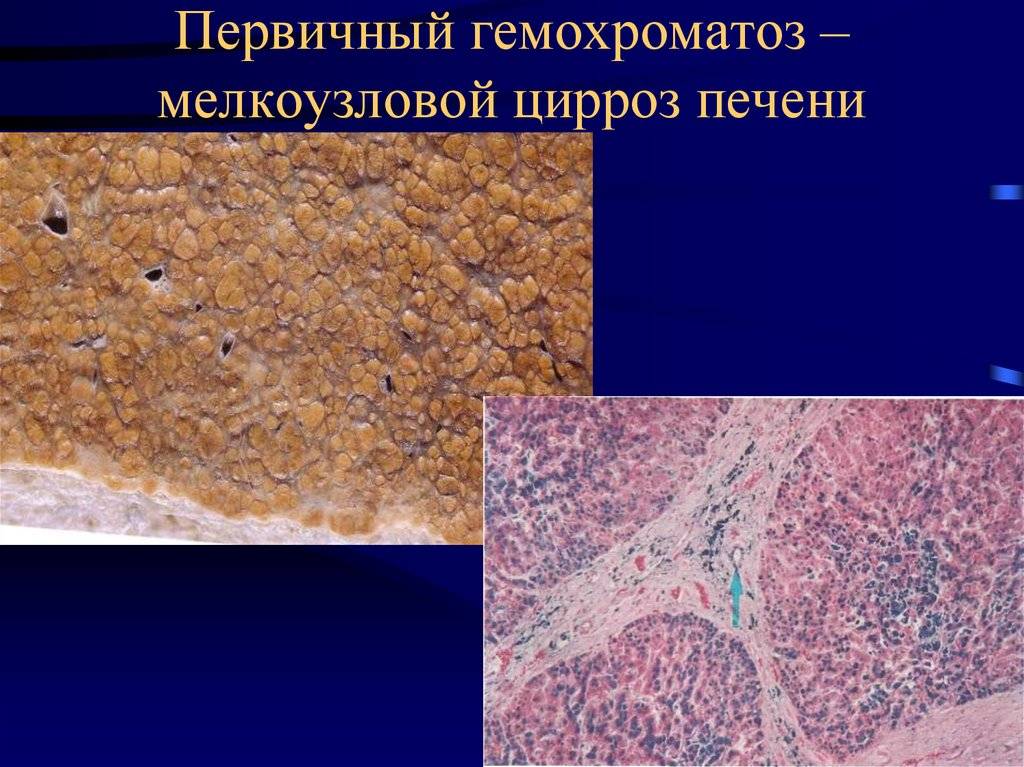
- Наследственное заболевание – гемохроматоз (в тканях и внутренних органах накапливается большое количество железа).
- Генетическое заболевание – болезнь Коновалова-Вильсона (накопление меди в тканях печени).
- Тромбоз печеночных вен – синдром Бадда-Киари (возникает при сдавливании или сужении желчных протоков плотными образованиями – камнями, обструкцию путей, может вызвать и опухоль).
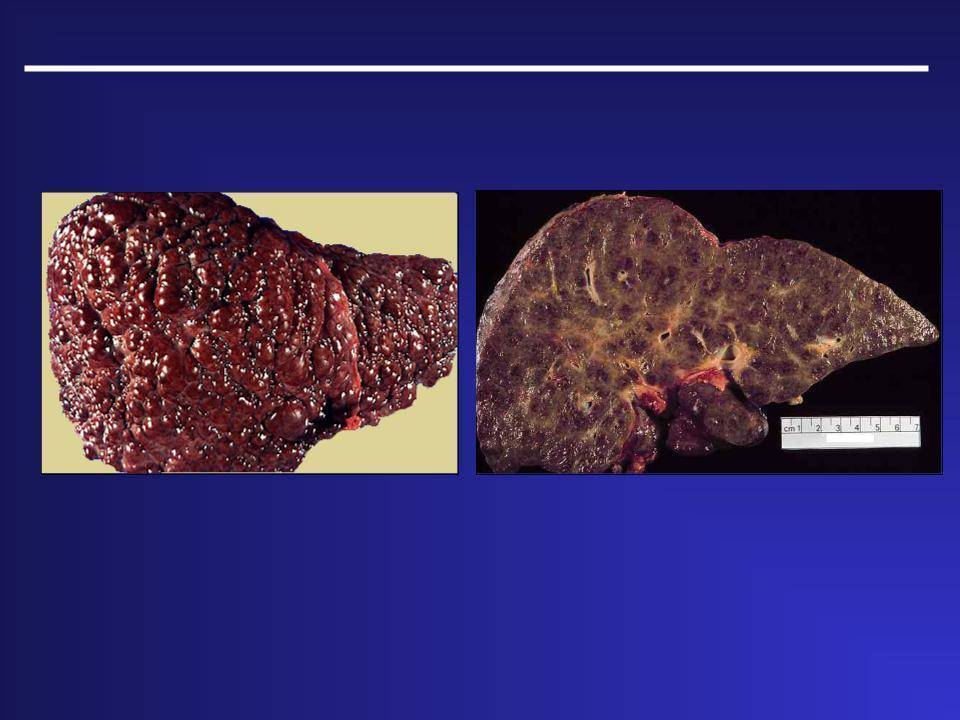
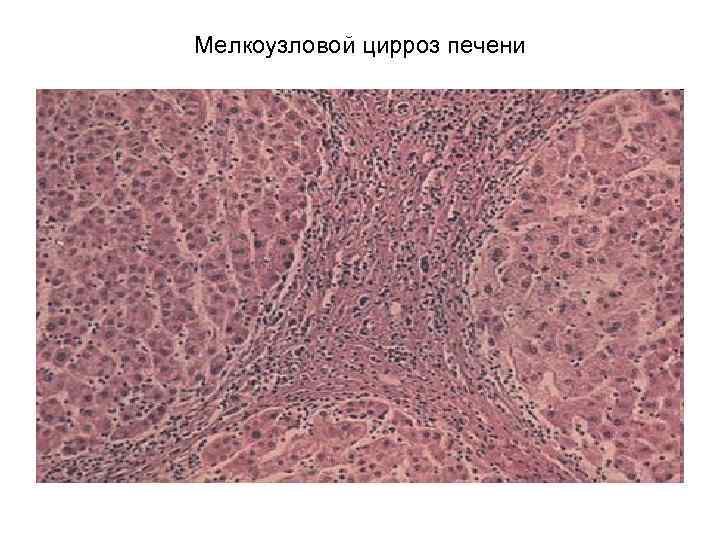
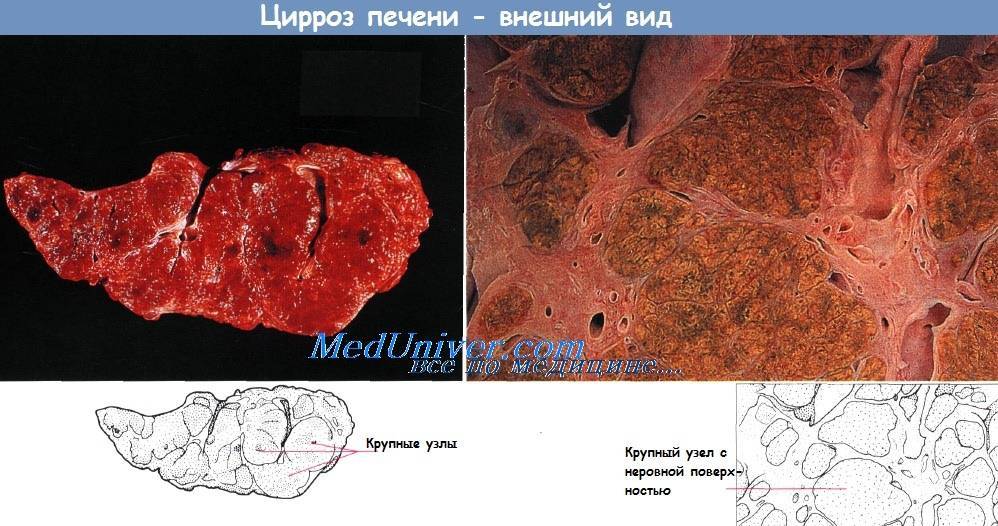
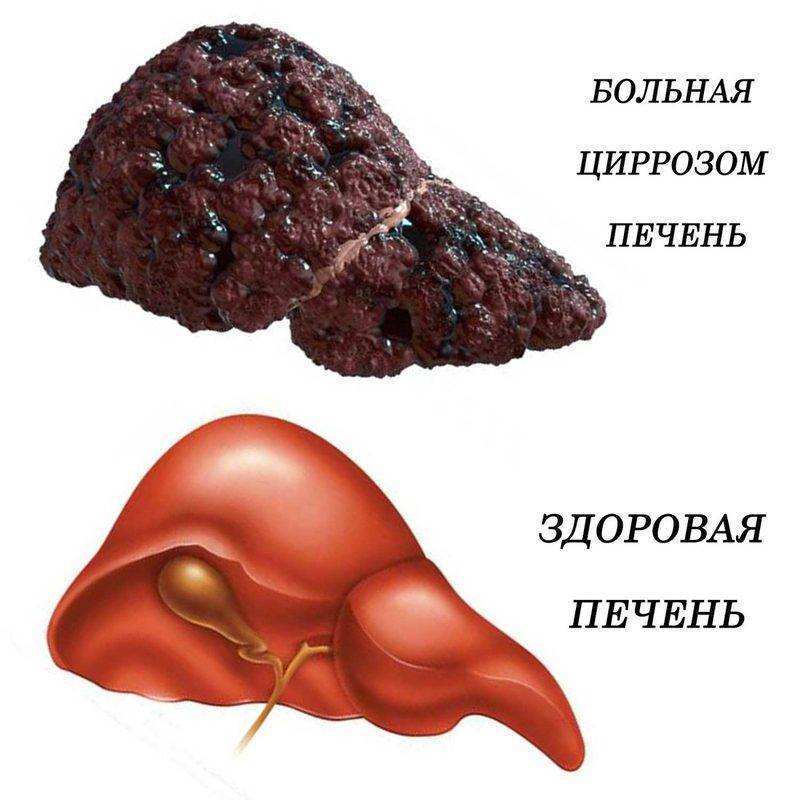
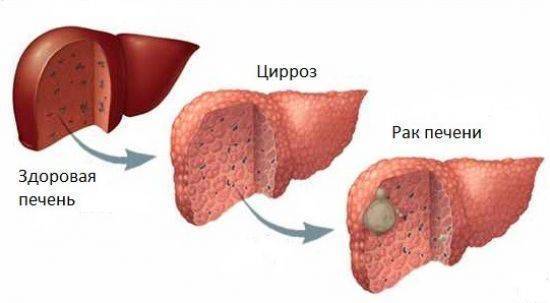
Симптомы цирроза не зависят от морфологии заболевания и поэтому, к примеру, микронодулярный цирроз печени имеет те же признаки, что и другие виды заболевания. Печень становится коричнево-сероватого оттенка, вся поверхность покрывается мелкими бугорками, которые разъединяет мелкая сеточка, при этом размеры органа увеличиваются.
Профилактика заболевания
Полностью излечить цирроз печени невозможно. Конечно, на ранних стадиях можно повлиять на прогрессирующее развитие болезни и избавить пациента от неприятных болезненных ощущений и основных симптомов, а также замедлить развитие воспалительного процесса и многих осложнений.
Естественно, лечение цирроза проводят только под строгим наблюдением врача с использованием медикаментозных препаратов, хотя профилактика заболевания в значительной мере способна продлить жизнь больному. Можно также применить кардинальные меры – выполнить трансплантацию органа (пересадку печени), но, к сожалению, такие мероприятия не могут проводиться в большом объеме.
Профилактика цирроза заключается в следующих мероприятиях:
- проведение вакцинации против вирусного гепатита;
- строгое соблюдение диеты, назначенной врачом;
- для уменьшения асцита и отеков нижних конечностей из рациона убирают соль;
- прекратить прием всех алкогольных напитков (по статистике злоупотребление крепкими спиртными напитками в течение 15 лет в количестве 20 г/сутки для женщин и 60 г/сутки для мужчин является основной причиной болезни);
- применение препаратов мочегонного действия;
- следует принимать средства, защищающие клетки печени, которые называются гепатопротекторы;
- при вирусном гепатите принимают противовирусные препараты;
- в том случае, если печень не может самостоятельно справляться с очищением крови, то доктор назначает плазмаферез;
- чтобы удалять скопившуюся жидкость в брюшине выполняют небольшие проколы в стенке живота, такое действие в медицине – парацентез.
Профилактика заболевания, главным образом, выстроена на диетическом питании. Медики даже говорят, что соблюдение норм и правил здорового питания по схожести действия можно сравнить с приемом медикаментозных средств.
Меню человека, больного циррозом, необходимо составлять индивидуально, руководствуясь степенью и типом заболевания. Так, при компенсированном циррозе, при котором, в принципе, способность нейтрализации токсинов частично сохранена, в частности, аммиака, нет необходимости убирать из рациона пищу, богатую белком.
А вот при термальной, когда развивается токсический цирроз печени, требуется полностью исключить белок из пищи больного.
При любом типе цирроза нужно отказаться от всех жирных продуктов, потому что именно они провоцируют тошноту и рвотный рефлекс.
Углеводы можно употреблять в достаточном количестве, только если у пациента нет ожирения, а также он не страдает сахарным диабетом.
Профилактика цирроза также заключается в ограниченном употреблении воды. Жидкость необходимо снизить до 1,0 литра в сутки, чтобы не дать шанс развитию асцита. Также следует отметить, что пациентам нередко назначают терапию на основе диуретиков и поэтому людям в такой период необходимо добавить в свой рацион сухофрукты и большое количество свежих овощей.
Все блюда нужно подвергать длительной термической обработке, перед употреблением перемалывать, потому что твердая и густая пища хуже усваивается. Порции еды нужно ограничивать, чтобы дать возможность справляться кишечнику с их перевариванием. Прописные истины, такие как непоздний ужин (не позднее 19-00) тоже стоит соблюдать.
Лечение мелкоузлового цирроза печени
Печень — это единственный орган человеческого организма, способный к самовосстановлению. Если на начальных стадиях мелкоузлового цирроза полностью исключить повреждающие факторы и лечиться, то примерно за месяц произойдет значительное улучшение состояния и даже выздоровление. К основным негативным факторам относят алкоголь, токсические вещества, сильнодействующие препараты.
Лечение микронодулярного цирроза включает в себя следующие составляющие:
- соблюдение строгой диеты. Рекомендуется дозированное питание примерно 4–5 раз в день небольшими порциями. Обязательное ограничение соли, сахара, острых специй и жирной пищи. Полное исключение спиртных напитков. Лечебное питание соответствует диете №5;
- прием поливитаминов. По назначению лечащего врача витаминные комплексы применяются в виде внутримышечных уколов, капельниц или перорально. Обязательными к приему являются витамины группы В, фолиевая и аскорбиновая кислоты, ретинол и витамин К;
- назначение препаратов-гепатопротекторов. Для питания, восстановления и защиты гепатоцитов назначают лекарства, обладающие необходимой сферой действия. К ним относятся препараты как растительного, так и синтетического происхождения;
- ферменты. Если имеют место диспепсические изменения в пищеварительном тракте, с успехом применяются ферменты (Мезим, Панкреатин и т.д.);
- ограничение физической нагрузки.
Симптомы
Мелкоузловой цирроз печени проявляется теми же симптомами, что и крупноузловой или смешанный цирроз. В самом начале развитие болезни не сопровождается выраженной клинической картиной. Лишь в некоторых случаях от пациентов поступают жалобы на:
- быструю утомляемость, слабость и вялость;
- кожный зуд;
- покраснение ладоней и лица;
- снижение аппетита и незначительную потерю веса;
- тошноту, которая иногда может сопровождаться рвотой.
Так как симптомы носят стертый характер, многие пациенты не обращаются за помощью к врачам, воспринимая их возникновение как проявление физической и эмоциональной усталости, незначительные пищеварительные расстройства, вызванные неправильным питанием и т.д. Но по мере развития болезни клиника усиливается и к вышеописанным симптомам присоединяется механическая желтуха. Проявляется она такими признаками, как пожелтение кожных покровов, склер глаз и слизистых оболочек.
Затем общая клиническая картина дополняется признаками портальной гипертензии (повышенного давления в воротной вене – соединительная ткань поражает большую часть органа, сдавливает его сосуды и нарушает кровообращение). К ним относятся:
- варикозное расширение вен пищевода, желудка и кишечника (отмечается при проведении ультразвукового исследования);
- расширение подкожной венозной сети на животе;
- уменьшение размеров печени, что легко отмечается при пальпации (также может наблюдаться ее уплотнение, нечеткость контуров, бугристость и заостренность краев);
- телеангиоэктазия, которая характеризуется возникновением сосудистых звездочек на кожных покровах, видимых невооруженным глазом.
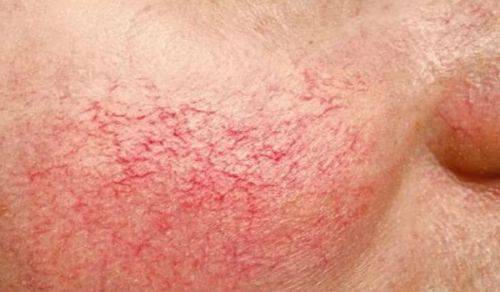 Внешние проявления телеангиоэктазии
Внешние проявления телеангиоэктазии
При тяжелой форме заболевания может развиться асцит. Этот недуг характеризуется скоплением жидкости в брюшной полости. Происходит это из-за того, что в системе воротной вены образуется венозный застой, который сопровождается снижением проницаемости сосудов. Кровь начинает скапливаться в венах в больших количествах, лишняя жидкость просачивается через их стенки и попадает в брюшную полость (видимые симптомы такого явления отмечаются только при скоплении в брюшной полости более 2 л жидкости).
В силу того, что при развитии мелкоузлового цирроза печень утрачивает способность выводить из организма аммиак, он начинает скапливаться и оказывать токсичное действие на головной мозг. В результате этого происходит развитие печеночной энцефалопатии. Когда так происходит, общая клиническая картина также начинает дополняться такими симптомами:
- снижение скорости мышления;
- ухудшение концентрации внимания и памяти;
- нарушение качества и цикла сна (в дневное время пациент ощущает сонливость, в ночное время не может заснуть).
Опасность энцефалопатии заключается в том, что этот недуг может привести к развитию печеночной комы, для которой характерно коматозное состояние. Выход из него проходит очень тяжело и в 99% случаев заканчивается летальным исходом.
По мере прогрессирования цирроза количество соединительной ткани начинает превышать количество здоровых клеток. В результате этого орган начинает сжиматься и уменьшаться в размерах, что становится причиной возникновения боли и ощущения тяжести в проекции нахождения печени. Внутри органа начинают формироваться так называемые печеночные доли, которые еще больше нарушают его функциональность и провоцируют усиление желтухи и кожного зуда.
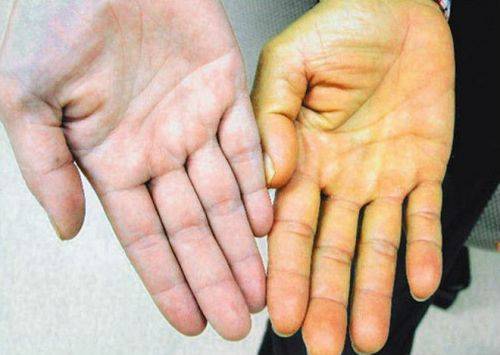 Проявления механической желтухи
Проявления механической желтухи
При развитии мелькоузлового цирроза нарушается свертываемость крови. Это становится причиной повышения рисков открытия внутреннего кровотечения, остановить которое в случае его открытия быстро не получится даже при оказании своевременной медицинской помощи. А из-за витамин-синтетических нарушений у пациента значительно ухудшается состояние кожи, слизистых оболочек, волос и ногтевых пластин (они слоятся, обламываются, покрываются продольными бороздами).
Дифференциальная диагностика цирроза печени
Дифференциальная диагностика применяется в случаях, когда требуется исключить заболевания со сходной клиникой.
С какими заболеваниями необходимо проводить дифдиагностику?
Первичный рак и цирроз-рак. При сходных симптомах, отличается стремительным развитием. В анализах крови – лейкоцитоз, повышение СОЭ, анемия. Пациент быстро теряет вес, жалуется на боли. Асцит развивается быстро и не поддается лечению мочегонными. Дифференциальная диагностика помогает определить данный вид патологии во время лапароскопии, результатов МРТ, при обнаружении α-фетопротеина.
Альвеолярный эхинококкоз. В заблуждение вводит увеличенная селезенка и функциональные пробы. Дифференциальная диагностика – ультразвук, МРТ, антитела в реакции латекс-агглютинации.
Констриктивный перикардит. Симптомы асцита и увеличения печени, как и при циррозе. Для дифференциации выполняют эхографию сердца. Точные данные получают при рентгенокимографии.
Миелофиброз. На ранних этапах выражено увеличение селезенки. При дифференциальной диагностике помогает трепанобиопсия – пункция костного мозга.
Амилоидоз, гемохроматоз. Дифференциальная диагностика основывается на результатах биопсии. Болезнь Вильсона-Коновалова различается благодаря низкому сывороточному церулоплазмину.
Сравнительная таблица патологий
| Заболевания | Признаки |
| Гепатит | Повышение температуры, желтизна кожных покровов оттенка охры. Головная боль, ломота в суставах и мышцах. Слабость, тошнота, рвота. Темная моча, кожный зуд. Болевой синдром. Повышение билирубина, АЛТ, АСТ. |
| Холангит | Лихорадка с ознобом. Тошнота, рвота. Слабость. Кожный зуд, желтуха. Утолщение ногтевых фаланг. Точечная чувствительность в районе желчного пузыря. Повышение билирубина, АЛТ, АСТ, амилазы. Нейтрофилия, лимфоцитоз. |
| Застойная печень | Расширение границ органа. Болевой синдром. Слабость, потеря веса. Тревожность, ухудшение внимания. Отеки нижних конечностей. Желтизна кожных покровов. Одышка и сопровождающий ее кашель. Воспаление лимфоузлов. Повышение билирубина, АЛТ, АСТ. |
| Рак печени | Стремительное развитие. Слабость, потеря веса, изменение стула, диспепсические явления, боли в правом подреберье. Желтуха, сухость кожи и слизистых, зуд. Температура субфебрильная. |
| Некроз печени | Диспепсия, болевой синдром, желтизна кожи и слизистых, лихорадка. Эритема,”сосудистые звездочки”, тремор рук. Кал светлый, моча темная. Болевой синдром. Высокий билирубин, АЛТ, АСТ. Снижение альбумина и белка. Моноцитопения, эозинопения. |
| Цирроз | Диспепсия. Желтушность кожи и склер. Снижение веса, увеличение живота. Боли. Эритема, “сосудистые звездочки”, изменение формы пальцев и ногтей. Асцит, энцефалопатия. Повышен билирубин. Снижен белок в крови. Нейтрофилия. |
Симптомы всех патологий схожи, различия кроются в мелочах. Только благодаря дифференциальной диагностике возможно установление точного диагноза.